1. ĐẠI CƯƠNG
Viêm mạch liên quan đến ANCA (kháng thể kháng bào tương bạch cầu) là viêm mạch hoại tử, có ít hoặc không có lắng đọng miễn dịch, chủ yếu ảnh hưởng đến các mạch nhỏ (mao mạch, tiểu tĩnh mạch, tiểu động mạch và động mạch nhỏ) (theo đồng thuận CHCC 2012) trong đó có mạch thận gây VCT. Viêm mạch ANCA (AAV) có xét nghiệm huyết thanh học myeloperoxidase (MPO) hoặc proteinase 3 (PR3)-ANCA dương tính. Tổn thương thận trong AAV điển hình là VCT hình liềm hoại tử ở 1 số cầu thận và xâm nhập tế bào viêm ở ống kẽ thận. Trên hiển vi miễn dịch huỳnh quang thấy rất ít hoặc hầu như không thấy lắng đọng globulin miễn dịch hay bổ thể, nên còn được gọi là VCT “nghèo miễn dịch”.
Dựa vào đặc điểm lâm sàng, xét nghiệm và bệnh học, các biến thể của viêm mạch máu nhỏ nghèo miễn dịch được phân loại thành:
- Viêm đa mạch vi mạch (microscopic polyangiitis, MPA) là bệnh viêm mạch máu nhỏ nghèo miễn dịch khi không có bằng chứng viêm u hạt hoại tử.
- Bệnh u hạt kèm viêm đa mạch (bệnh Wegener) (Granulomatosis with polyangiitis, GPA) là bệnh viêm mạch máu nghèo miễn dịch kết hợp viêm u hạt hoại tử, thường ảnh hưởng nhất đến đường hô hấp.
- Bệnh u hạt tăng bạch cầu ái toan kèm viêm đa mạch (hội chứng Churg-Strauss hoặc Eosinophilic Granulomatosis with Polyangiitis, eGPA) là bệnh viêm mạch nghèo miễn dịch kết hợp với bệnh hen suyễn, tăng bạch cầu ái toan và viêm u hạt hoại tử.
- Viêm mạch chỉ giới hạn ở thận (renal limited vasculitis, RLV) kèm VCT hoại tử nghèo miễn dịch đơn thuần không có bằng chứng của viêm mạch hệ thống
Nhiễm trùng, virus, độc chất, hay bệnh ác tính là các yếu tố khởi phát.
2. CHẨN ĐOÁN
2.1. Lâm sàng
Triệu chứng toàn thân không đặc hiệu của bệnh viêm hệ thống như sốt, khó chịu, chán ăn, sụt cân, thường có đau cơ và đau khớp. Nhiều BN có khởi phát giống cúm.
Biểu hiện của VCT tiến triển nhanh với protein niệu, đái máu và suy thận thường gặp ở GPA và MPA, không phổ biến ở eGPA.
Có thể kèm theo tổn thương ngoài thận như ở đường hô hấp, da, mắt, hệ thần kinh.
2.2. Cận lâm sàng
- ANCA huyết thanh (MPO/PR3) có độ nhạy 80-90%, độ đặc hiệu và giá trị tiên lượng 50-75% đối với AAV tùy thuộc vào số lượng BN và chất lượng xét nghiệm. Hiệu giá ANCA tương quan mức độ hoạt động của bệnh, tăng lên trước hoặc khi bệnh tái phát.
- ANCA có thể dương tính ở các bệnh lý viêm khác ngoài viêm mạch, như viêm ruột (IBD), thấp khớp, viêm gan mạn, viêm nội tâm mạc do vi khuẩn và xơ nang.
- Viêm cầu thận do Anti GBM: 5% BN dương tính kép với ANCA
- Phân tích nước tiểu có HC niệu biến dạng, trụ hồng cầu, protein niệu
- Các xét nghiệm khác: dấu ấn virus viêm gan B, C,...
- Sinh thiết thận: là tiêu chuẩn vàng để chẩn đoán AAV ban đầu và tái phát, đặc hiệu tới 91,5% trong GPA. Mô bệnh học giúp tiên lượng bệnh dựa vào tổn thương cầu thận, ống kẽ thận và mạch máu. Có 4 loại tổn thương VCT liên quan đến ANCA theo mức độ và tuổi của tổn thương cầu thận: hoại tử khu trú, tổn thương hình liềm, hỗn hợp, và xơ cứng. Tại cầu thận, tổn thương được phân loại theo phạm vi tổn thương: dạng ổ (≥50% số cầu thận còn bình thường); dạng hình liềm (≥50% cầu thận có liềm tế bào), dạng xơ hóa (≥50% cầu thận bị xơ hóa toàn bộ), và dạng hỗn hợp (không thỏa mãn các tiêu chuẩn nêu trên).
2.3. Chẩn đoán xác định
Chẩn đoán xác định dựa vào biểu hiện VCT tiến triển nhanh với đái máu, protein niệu và suy thận tiến triển. Xét nghiệm máu có MPO và/hoặc PR3-ANCA (+). Một tỷ lệ nhỏ BN đồng thời có kháng thể anti GBM (+).
Bệnh nhân được sinh thiết thận có tổn thương viêm hoại tử, xơ hóa, liềm tăng sinh và nghèo miễn dịch trên hiển vi miễn dịch huỳnh quang.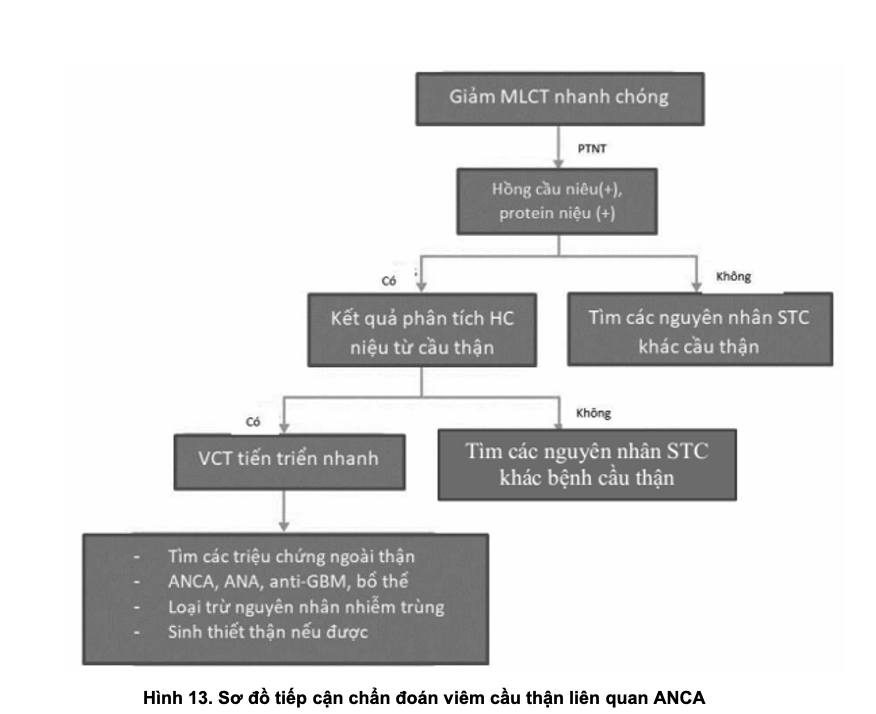
2.4. Phân loại thể, mức độ
Dựa vào mức độ hoạt động và đáp ứng với điều trị AAV được phân loại thành:
- Bệnh hoạt động: có biểu hiện lâm sàng viêm mạch ở bất cứ cơ quan nào
- Lui bệnh: không còn triệu chứng viêm mạch hay VCT nữa. VCT lui bệnh khi MLCT ổn định và cải thiện. Đái máu vi thể có thể còn tồn tại dài hơn.
- Tái phát: xuất hiện đợt bệnh hoạt động mới sau một thời gian lui bệnh, protein niệu và hồng cầu niệu xuất hiện lại hoặc tăng lên. Đợt tái phát là nặng khi có tổn thương đa cơ quan đe dọa tính mạng.
- Kháng trị: VCT do viêm mạch tồn tại dai dẳng dù đã điều trị đủ liệu trình ƯCMD.
2.5. Chẩn đoán phân biệt
Viêm mạch máu nhỏ liên quan đến ANCA phải được phân biệt với các dạng viêm mạch máu nhỏ khác có dấu hiệu và triệu chứng tương tự. Bệnh nhân cần được chẩn đoán phân biệt MPA, GPA và eGPA và phân loại theo MPO-ANCA, PR3-ANCA hoặc ANCA âm tính, vì điều này có giá trị tiên đoán độc lập về diễn biến và kết quả lâm sàng.
Bảng 51. Phân biệt một số bệnh liên quan viêm mạch máu nhỏ
Đặc điểm | HSP | Bệnh Cryoglobulin | MPA | GPA | H/C Churg- Strauss |
Triệu chứng viêm mạch nhỏ | + | + | + | + | + |
IgAN | + | - | - | - | - |
Cryoglobulin huyết thanh | - | + | - | - | - |
ANCA huyết thanh | - | - | + | + | + |
Hoại tử dạng hạt | - | - | - | + | + |
Hen/ bệnh BC ưa eosin | - | - | - | - | + |
3. ĐIỀU TRỊ
3.1. Nguyên tắc chung
Cần bắt đầu điều trị ngay khi có biểu hiện lâm sàng phù hợp mà không cần chờ bằng chứng mô bệnh học của VCT do AAV. Cần chuyển BN đến điều trị tại các trung tâm có kinh nghiệm quản lý AAV. Điều trị bao gồm điều trị khởi đầu tấn công và điều trị duy trì.
3.2. Mục tiêu điều trị:
Ức chế phản ứng miễn dịch do ANCA gây ra tại cầu thận, cải thiện tiên lượng sống cho thận.
3.3. Điều trị cụ thể
a) Điều trị khởi đầu
- Khuyến cáo sử dụng glucocorticoid phối hợp với rituximab (RTX) hoặc cyclophosphamide (CYC) cho điều trị khởi đầu AAV mới phát hiện (1B). Khi phối hợp với RTX, có thể dùng glucocorticoid liều thấp và với thời gian ngắn hơn.
- Bệnh nhân đã có MLCT giảm rõ hoặc đang giảm nhanh (creatinine máu > 354µmol/L hoặc >4mg/dL) có thể cân nhắc chọn phác đồ phối hợp CYC và Glucocorticoid hoặc RTX và CYC. Bằng chứng ủng hộ phác đồ RTX kết hợp glucocorticoid cho những BN này còn hạn chế.
- Ưu tiên phác đồ có RTX cho những trường hợp BN trẻ tuổi, còn nguyện vọng sinh sản, BN cao tuổi ốm yếu, BN cần tránh dùng glucocorticoid, bệnh tái phát, hoặc có PR3-ANCA dương tính.
- CYC truyền tĩnh mạch hoặc đường uống có hiệu quả tương tự nhưng đường tĩnh mạch có tổng liều tích lũy thấp hơn và ít gây giảm bạch cầu hơn, tuy nhiên BN dùng đường tĩnh mạch hay gặp tái phát hơn khi theo dõi dài hạn so với đường uống.
- Cân nhắc ngừng điều trị ức chế miễn dịch cho những BN vẫn phải lọc máu từ 3 tháng trở lên và không có biểu hiện tổn thương ngoài thận.
- Những BN không có tổn thương cơ quan gây nguy hiểm tính mạng có thể chọn MMF thay CYC cho phân nhóm có MPO-ANCA. MMF cho tỷ lệ thuyên giảm tương tự như CYC đối với BN có PR3-ANCA và MPO-ANCA, nhưng nguy cơ tái phát tăng cao ở những người có PR3-ANCA.
- Cân nhắc thay huyết tương cho những BN có Creatinine máu > 300µmol/L (> 3,4mg/dL); BN cần lọc máu hoặc có creatinine máu tăng nhanh, BN có xuất huyết phế nang lan tỏa kèm giảm oxy máu, và BN có sự chồng lấp giữa hội chứng AAV và kháng thể anti-GBM.
- Thuốc ức chế thụ thể C5a có thể có thể thay thế glucocorticoid trong phác đồ phối hợp để điều trị khởi đầu (khi có thể tiếp cận thuốc), đặc biệt cho những BN có nguy cơ gặp nhiều tác dụng phụ của glucocorticoid. BN có MLCT thấp cũng có thể phục hồi chức năng thận tốt hơn.
Bảng 52. Một số phác đồ ức chế miễn dịch tấn công trong VCT liên quan ANCA
CYC uống | CYC TM | Rituximab | Rituxumab + CYC TM | MMF |
2mg/kg/ngày x 3-6 tháng | 15mg/kg tuần 0,2,4,7,10,13 (cân nhắc thêm tuần 16,19,21,24) | 375mg/m2/ tuần x 4 tuần, hoặc 1g tuần 0,2 | 1. RTX 375mg/m2/tuần x 4 tuần + CYC 15mg/kg TM tuần 0,2 hoặc 2. RTX 1g/tuần 0,2 + CYC 500mg/2 tuần x 6 đợt | 2000-3000m g/ ngày, chia 2 lần |
Giảm theo tuổi và MLCT 60 tuổi: 1,5mg/kg/ngày 70 tuổi: 1mg/kg/ngày giảm còn 0,5 mg/kg/ngày khi MLCT<30 ml/ph | 60 tuổi: 12,5mg/kg 70 tuổi: 10mg/kg MLCT<30ml/ph: 2,5mg/kg |
|
|
|
b) Điều trị duy trì
- Điều trị duy trì bằng RTX hoặc azathioprine (AZA) phối hợp glucocorticoids liều thấp sau khi đạt thuyên giảm (1C).
- Sau CYC nên sử dụng AZA kèm glucocorticoid liều thấp hoặc RTX không kèm glucocorticoid để ngăn ngừa tái phát.
- Sau RTX, nên điều trị duy trì cho hầu hết BN. Nếu chọn duy trì bằng AZA phối hợp glucocorticoids liều thấp, khuyến cáo thời gian khoảng từ 18 tháng đến 4 năm sau khi đạt thuyên giảm. Thời gian điều trị duy trì bằng RTX chưa rõ, nhưng khuyến cáo nên kéo dài khoảng 18 tháng sau khi đạt thuyên giảm và không cần phối hợp thường quy thêm với glucocorticoid hoặc thuốc ƯCMD đường uống.
- Cân nhắc lựa chọn RTX hay AZA duy trì dựa trên nguy cơ tái phát, các bệnh đồng mắc, và khả năng tiếp cận thuốc.
- Cân nhắc nguy cơ tái phát khi ngừng điều trị duy trì và cần tư vấn cho BN để phát hiện ngay các dấu hiệu bệnh tái phát.
- Có thể dùng MMF hay Methotrexate duy trì nếu BN không dung nạp AZA, nhưng không chỉ định Methotrexate cho BN có MLCT <60ml/phút/1,73m2.
- Một số yếu tố nguy cơ gây tái phát AAV:
+ U hạt có viêm đa mạch (GPA)
+ PR3-ANCA dương tính
+ Creatinine huyết thanh cao
+ Bệnh tổn thương lan tỏa
+ Có tổn thương ở tai, mũi, họng
+ Có tiền sử từng tái phát
+ Xét nghiệm ANCA vẫn dương tính sau khi điều trị khởi đầu
+ Hiệu giá ANCA tăng trong máu
+ Liều tích lũy CYC thấp
+ Ngừng thuốc ức chế miễn dịch hoặc ngừng glucocorticoid
Bảng 53. Một số phác đồ ức chế miễn dịch duy trì trong VCT liên quan ANCA
Rituximab | Azathioprine | MMF |
1) 500mg x 2 khi đạt thuyên giảm hoàn toàn, 500mg vào tháng thứ 6, 12 và 18; hoặc 2) 1000mg sau khi đạt thuyên giảm, tiếp đó vào tháng thứ 4, 8, 12 và 16 sau lần truyền đầu tiên | 1,5-2mg/kg/ngày khi đạt thuyên giảm hoàn toàn cho đến 1 năm sau chẩn đoán, sau đó giảm liều 25mg mỗi 3 tháng | 2000mg/ ngày (chia liều) khi đạt thuyên giảm hoàn toàn và kéo dài 2 năm |
| Khi đạt thuyên giảm hoàn toàn kéo dài thời gian dùng AZA đủ 4 năm tính từ thời điểm bệnh được chẩn đoán: bắt đầu từ 1,5-2mg/kg/ngày trong 18-24 tháng, giảm xuống 1mg/kg/ngày đến đủ 4 năm, sau đó giảm dần 25mg mỗi 3 tháng. Duy trì prednisolon 5-7,5mg/ngày trong 2 năm, sau đó giảm dần 1mg mỗi 2 tháng. |
|
c) Bệnh tái phát
Cần điều trị tấn công lại khi bệnh tái phát có tổn thương cơ quan hoặc đe dọa tính mạng. Ưu tiên dùng RTX khởi đầu.
d) Các tình huống đặc biệt
- Bệnh kháng trị: cần tăng liều glucocorticoids (truyền TM hoặc uống), hoặc thêm RTX khi đã khởi đầu bằng CYC hoặc đã dùng CYC trước đó (và ngược lại: thêm CYC nếu đã khởi đầu hoặc đã dùng RTX trước đó). Cân nhắc lọc huyết tương phối hợp, đặc biệt cho BN có xuất huyết phế nang phổi kèm giảm oxy máu.
- Có thể tiến hành ghép thận khi BN đã đạt thuyên giảm hoàn toàn trên lâm sàng từ 6 tháng trở lên. Không quyết định dựa vào có ANCA hay không. AAV có thể tái phát sau ghép thận.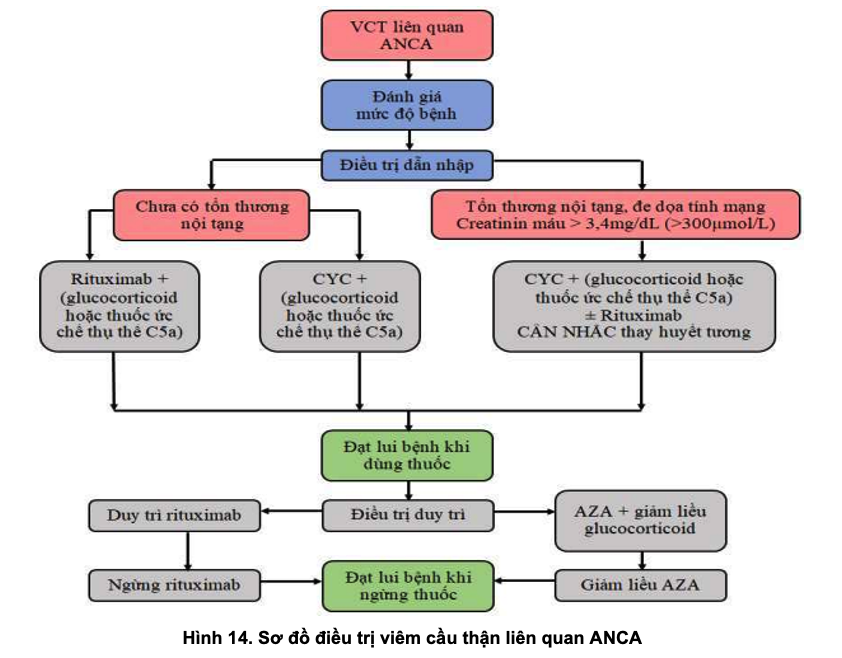
4. TIẾN TRIỂN VÀ BIẾN CHỨNG
Tuổi, chức năng thận và/hoặc mức độ tổn thương thận tại thời điểm chẩn đoán là các yếu tố tiên lượng sống còn quan trọng. Điều trị ƯCMD là mấu chốt để cải thiện sự sống còn của BN bị AAV toàn thân hoạt động. Khoảng 10-20% BN chuyển thành BTM/suy thận mặc dù được điều trị tích cực. Tổn thương thận khu trú cho tiên lượng tốt hơn, tổn thương xơ cứng trên 50% hoặc tổn thương hình liềm cho tiên lượng xấu.
5. PHÒNG BỆNH
Sử dụng sulfamethoxazole/trimethoprim (TMP-SMX) liều thấp hoặc thuốc thay thế để dự phòng viêm phổi do pneumocystis trong thời gian điều trị bằng CYC hoặc trong 6 tháng sau khi dùng RTX. Dự phòng dài hơn nếu truyền RTX lặp đi lặp lại, khi có bệnh phổi cấu trúc hoặc khi phải dùng thuốc ƯCMD hoặc glucocorticoid liên tục.
- Đăng nhập để gửi ý kiến

