1. ĐẠI CƯƠNG
Bệnh thận đái tháo đường (ĐTĐ) cùng bệnh võng mạc và biến chứng thần kinh được xếp vào nhóm biến chứng mạch máu nhỏ của ĐTĐ. Bệnh thận ĐTĐ xảy ra ở 20-40% BN ĐTĐ, sau khoảng 10 năm mắc ĐTĐ týp 1, và có thể hiện diện tại bất kỳ thời điểm nào khi ĐTĐ týp 2 được chẩn đoán. Đái tháo đường là nguyên nhân hàng đầu gây BTM giai đoạn cuối ở các nước phát triển. Bệnh nhân ĐTĐ týp 1 hoặc týp 2 bị BTM đều có tăng đáng kể nguy cơ bệnh tim mạch và chi phí chăm sóc sức khoẻ. Tỉ lệ tử vong sau 10 năm của BN ĐTĐ nếu không có bệnh thận là 4,1%, nếu có albumin niệu sẽ tăng lên 17,8%, nếu giảm MLCT sẽ tăng lên 23,9%, và nếu kết hợp cả 2 tiêu chí này sẽ tăng lên đến 47%.
2. CHẨN ĐOÁN
2.1. Lâm sàng
Bệnh thận ĐTĐ có thể đi kèm với bệnh mạch máu lớn, bệnh cảnh lâm sàng thường gặp nhất là sự kết hợp giữa béo phì, hội chứng chuyển hoá và bệnh thận.
Tổn thương thận do ĐTĐ điển hình xuất hiện sau 15 đến 20 năm mắc ĐTĐ týp 1, và ở một số BN ĐTĐ týp 2, bắt đầu bằng sự tăng siêu lọc cầu thận (tăng MLCT), tăng kích thước thận, tiếp đến là xuất hiện albumin niệu vi lượng (30-300 mg/24 giờ), dần dần tiến triển thành bệnh thận ĐTĐ ở mức lâm sàng, bao gồm albumin niệu đại lượng (>300 mg/24giờ), THA, giảm chức năng thận và cuối cùng là bệnh thận giai đoạn cuối. Ở BN ĐTĐ týp 2, bệnh thận ĐTĐ có thể biểu hiện với giảm MLCT < 60 ml/phút/1,73 m2 mà không có albumin niệu, có thể do biến chứng mạch máu lớn.
Các biến chứng mạch máu nhỏ khác gồm tổn thương võng mạc (gặp ở tất cả BN ĐTĐ týp 1 nhưng chỉ gặp ở 50%-60% BN ĐTĐ týp 2 có protein niệu) và tổn thương đa dây thần kinh ngoại biên do ĐTĐ. Do đó, ở bệnh nhân ĐTĐ týp 2, không có tổn thương võng mạc không thể loại trừ bệnh thận ĐTĐ.
2.2. Cận lâm sàng
Các xét nghiệm thường dùng để chẩn đoán bệnh thận ĐTĐ gồm:
- Albumin niệu: Tốt nhất là định lượng albumin trong nước tiểu 24 giờ, xác định khi > 30 mg/24 giờ ít nhất ở 2 trong 3 mẫu xét nghiệm.
- Tỉ số albumin niệu/creatinine niệu trong mẫu nước tiểu bất kỳ, do nước tiểu 24 giờ không phải luôn có sẵn ở môi trường ngoại trú.
- Giải phẫu bệnh: giai đoạn sớm sau khi chẩn đoán ĐTĐ, về đại thể thận thường tăng 15% trọng lượng và kích thước; về vi thể có tăng thể tích cầu thận và lòng mao mạch cầu thận, phì đại mô kẽ. Màng đáy dần dày lên, có thể gấp 3 lần bình thường. Các nốt tổn thương Kimmelstiel-Wilson xuất hiện ở cầu thận giữa các quai mao mạch do dãn các vi phình mạch, ly giải các tế bào gian mạch, các mảnh vụn gian mạch gặp ở 10% - 50% các mẫu sinh thiết thận ở BN ĐTĐ týp 1 và týp 2. Có thể có các tế bào bọt xung quanh các nốt tổn thương. Tổn thương xơ chai cầu thận lan toả gặp ở > 90% BN ĐTĐ týp 1 được chẩn đoán > 10 năm và 25% đến 50% BN ĐTĐ týp 2, mức độ lan tỏa tương quan với tình trạng giảm chức năng thận. Khi bệnh diễn tiến nặng, thành mao mạch dày lên và các khoang gian mạch dãn rộng dẫn đến hẹp lòng mao mạch, hyalin hoá và xơ hoá quanh cầu thận. Chân bào tương của tế bào biểu mô tạng bị dính, mật độ tế bào giảm. Thành tiểu động mạch đến và đi bị hyalin hóa. Miễn dịch huỳnh quang thường âm tính nhưng có thể gặp lắng đọng IgG dọc quai mao mạch. Mô kẽ bị xơ hóa, kèm teo ống thận, mức độ tổn thương tương quan với mức độ giảm MLCT.
2.3. Chẩn đoán xác định
- Bối cảnh bệnh cầu thận xuất hiện trên nền BN ĐTĐ với thời gian mắc bệnh phù hợp
- Albumin niệu/creatinin niệu ≥ 30mg/g, được khẳng định bởi ít nhất hai lần xét nghiệm trong khoảng thời gian cách nhau 3 - 6 tháng và/hoặc
- Giảm MLCT ước tính xuống dưới 60 ml/phút/1,73m2 da mà không có nguyên nhân nguyên phát khác của tổn thương thận
- Kết quả mô bệnh học phù hợp
2.4. Chẩn đoán phân biệt
Cần chẩn đoán phân biệt với các tổn thương thận không do ĐTĐ như bệnh cầu thận nguyên phát, bệnh hệ thống, hẹp động mạch thận…. Chẩn đoán xác định thường dựa vào kết quả sinh thiết thận
Chỉ định sinh thiết thận ở bệnh nhân ĐTĐ mắc BTM bao gồm:
(1) protein niệu ở mức thận hư hoặc suy giảm chức năng thận mà không kèm bệnh võng mạc do ĐTĐ;
(2) protein niệu ở mức thận hư hoặc suy giảm chức năng thận trên BN được chẩn đoán
ĐTĐ dưới 5 năm;
(3) protein niệu mức thận hư kèm chức năng thận bình thường;
(4) cặn lắng nước tiểu bất thường (hồng cầu, bạch cầu, trụ tế bào nước tiểu);
(5) suy thận tiến triển nhanh ở BN trước đó có chức năng thận bình thường;
(6) có triệu chứng của bệnh hệ thống.
2.5. Tầm soát và phát hiện bệnh thận mạn ở bệnh nhân ĐTĐ
Đánh giá tỉ số albumin niệu/creatinin niệu trong mẫu nước tiểu bất kì và MLCT ước tính ít nhất một lần mỗi năm cho các BN bị ĐTĐ týp 1 được chẩn đoán ≥5 năm và cho tất cả BN ĐTĐ týp 2 tại thời điểm bệnh được chẩn đoán. Những BN có albumin niệu/creatinin niệu >30 mg/g và/hoặc MLCT <60 ml/phút/1,73m2 cần được làm xét nghiệm theo dõi hai lần mỗi năm để có kế hoạch quản lý phù hợp.
3. ĐIỀU TRỊ
Mục tiêu điều trị là làm giảm albumin niệu, bảo tồn chức năng thận và giảm biến cố tim mạch, giảm tử vong.
Chiến lược chăm sóc toàn diện BN ĐTĐ mắc BTM nhằm cải thiện kết cục thận và tim mạch bao gồm điều chỉnh lối sống và tự quản lý, điều trị thuốc bậc 1 tuỳ theo đặc tính bệnh, sử dụng các thuốc bảo vệ thận và tim dựa vào đánh giá nguy cơ tồn dư, và can thiệp khác nếu cần để kiểm soát thêm các yếu tố nguy cơ.
Thuốc ức chế men chuyển angiotensin hoặc chẹn thụ thể angiotensin II nên là điều trị THA bậc 1 khi BN có albumin niệu, ngoài ra cũng có thể cân nhắc thuốc chẹn kênh canxi (CCB) nhóm dihydropyridine hoặc lợi tiểu.
Thuốc đối vận thụ thể mineralocorticoid không steroid (ns-MRA) có thể là lựa chọn tiếp theo với các chế phẩm được chứng minh là mang lại lợi ích cho thận và tim mạch trên lâm sàng.
Cần can thiệp thay đổi lối sống cho tất cả BN ĐTĐ mắc BTM, bao gồm:
- Khuyến cáo chế độ ăn tùy theo cá thể, nhiều rau xanh, trái cây, ngũ cốc nguyên hạt, chất xơ, đậu, protein từ thực vật, mỡ không bão hoà, và các loại hạt; giảm thịt chế biến sẵn, carbohydrate tinh chế, và thức uống có đường. Chỉ khuyến cáo chế độ ăn giảm kali cho những BN ở giai đoạn nặng (G4-5). Những BN chưa lọc máu nên giảm lượng protein ăn vào, xuống khoảng 0,8 g/kg/ngày; hạn chế lượng natri ăn vào (Na <2g hoặc <90 mmol/ngày, hoặc NaCl < 5 g/ngày).
- Khuyến cáo hoạt động thể lực cường độ trung bình, ít nhất 150 phút/tuần, hoặc ở mức phù hợp với tình trạng tim mạch và thể chất của BN.
- Khuyến khích giảm cân, đặc biệt BN có MLCT ước tính < 30 ml/phút/1,73 m2.
- Tư vấn ngừng hút thuốc.
- Can thiệp bằng thuốc bao gồm:
- Kiểm soát HA: ưu tiên nhóm thuốc ức chế RAAS (ƯCMC, ƯCTT), đặc biệt cho các BN có albumin niệu, nếu không có chống chỉ định. Nên dùng liều tối đa có thể dung nạp được cho BN ĐTĐ mắc BTM có THA và albumin niệu trên mức bình thường. Khuyến cáo HA mục tiêu <130/80mmHg khi có albumin niệu, có thể cân nhắc HA tâm thu < 120mmHg nếu BN có thể dung nạp.
- Cân nhắc dùng ƯCMC, ƯCTT cho BN ĐTĐ có albumin niệu nhưng HA bình thường.
- Khuyến cáo sử dụng SGLT2i (Dapagliflozin 10mg/ngày, Empagliflozin 10mg hoặc 25mg/ngày) cho BN ĐTĐ týp 2 mắc BTM có MLCT > 20ml/phút/1,73m2 để bảo vệ thận và tim mạch. Đây là lựa chọn được ưu tiên cho các BN có albumin niệu trên mức bình thường nhưng HA bình thường.
- Khuyến cáo sử dụng thuốc đối vận thụ thể mineralocorticoid không steroid (nsMRA) để giảm albumin niệu và bảo vệ tim mạch cho BN bị ĐTĐ týp 2 có MLCT ≥ 25ml/phút/1,73m2, có Kali máu bình thường và có albumin niệu (tỉ số albumin niệu/creatinin niệu 1 mẫu nước tiểu ≥30 mg/g (≥3 mg/mmol) sau khi đã dùng thuốc ức chế RAAS ở liều tối đa dung nạp được. Nhóm thuốc này phù hợp nhất cho BN ĐTĐ týp 2 có nguy cơ tiến triển BTM và biến cố tim mạch mặc dù đã được dùng phác đồ chuẩn, thông thường là bằng ức chế RAAS và SGLT2i.
- Kiểm soát đường máu tích cực để đường máu gần như bình thường giúp làm chậm sự khởi phát và tiến triển của albumin niệu, làm giảm tốc độ giảm MLCT ước tính cho BN ĐTĐ. Khuyến cáo sử dụng HbA1c để theo dõi dài hạn việc kiểm soát đường máu cho BN ĐTĐ mắc BTM 2 lần/năm khi HbA1c đạt mục tiêu ổn định. Nếu cần điều chỉnh thuốc hạ đường máu hoặc khi chưa đạt mục tiêu có thể làm xét nghiệm HbA1c đến 4 lần/năm. Lưu ý rằng độ tin cậy của HbA1C giảm khi BN mắc BTM tiến triển (G4-G5) và BN lọc máu. Mục tiêu HbA1c ở BN ĐTĐ mắc BTM chưa lọc máu nói chung là từ 6,5% đến <8% nhưng có thể điều chỉnh tùy theo tình trạng BN và các bệnh đồng mắc (hình 4).
- Metformin và thuốc SGLT2i là lựa chọn đầu tay, nếu đường máu chưa đạt mục tiêu có thể thêm thuốc nhóm khác. Khuyến cáo sử dụng đầu tay Metformin cho BN ĐTĐ týp 2 bị BTM và có MLCT >30 ml/phút/1,73 m2. Cần theo dõi MLCT cho các BN dùng Metformin và tăng tần suất theo dõi khi MLCT ≤ 45 ml/phút/1,73 m2.
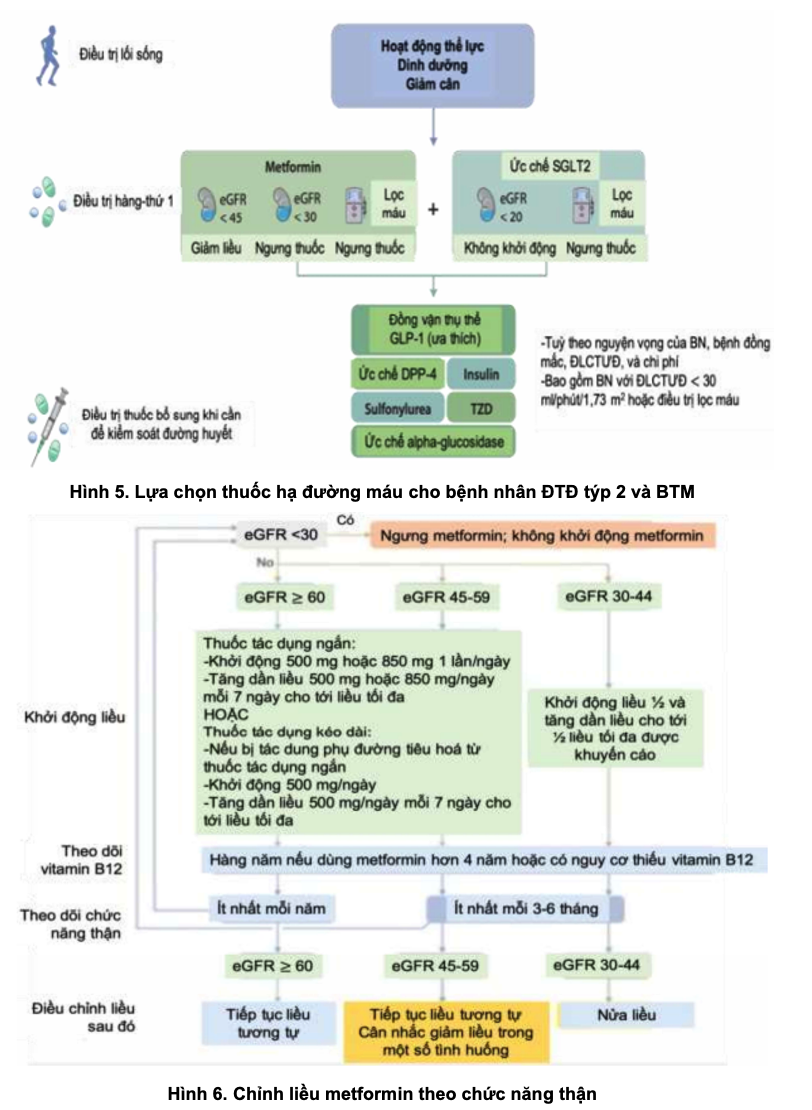
- Khuyến cáo bổ sung thuốc đồng vận thụ thể GLP-1 tác dụng kéo dài nếu đường máu không đạt mục tiêu đã xác định cho cá thể với Metformin và SGLT2i, hoặc nếu BN không thể dùng 2 thuốc này. Khởi trị thuốc đồng vận thụ thể GLP-1 với liều thấp, sau đó tăng liều dần dần để giảm tác dụng phụ đường tiêu hoá.
Bảng 45. Liều thuốc đồng vận thụ thể GLP-1 cho BN mắc BTM
| Đồng vận thụ thể GLP-1 | Liều | Chỉnh liều cho bệnh thận mạn |
| Liraglutide | 1,2 mg và 1,8 mg 1 lần/ngày | Không chỉnh liều Ít dữ liệu cho BTM nặng |
| Lixisenatide | 10 μg và 20 μg, 1 lần/ngày | Không chỉnh liều Ít dữ liệu cho BTM nặng Không khuyến cáo với MLCT ước tính < 15 ml/phút/1,73 m2 |
4. TIẾN TRIỂN VÀ BIẾN CHỨNG
Các yếu tố nguy cơ tiến triển bệnh thận ĐTĐ bao gồm tăng đường máu, tăng huyết áp, hút thuốc, di truyền, gia đình, tăng lipid máu, ăn nhiều protein, đề kháng insulin, béo phì, thai kỳ, bệnh thần kinh tim tự động.
5. PHÒNG BỆNH
- Kiểm soát HA
- Kiểm soát đường máu
- Điều trị hạ lipid máu
- Điều chỉnh lối sống
- Aspirin hoặc thuốc ức chế kết tập tiểu cầu khác để phòng ngừa biến cố tim mạch
- Đăng nhập để gửi ý kiến

