3. Đại cương
Ở bệnh nhân BPTNMT, đợt cấp là tình trạng nặng lên trong vòng 14 ngày qua, được đặc trưng bởi khó thở và/hoặc ho khạc đờm, có thể kèm tăng tần số thở và/hoặc tăng nhịp tim, thường liên quan đến tăng đáp ứng viêm tại phổi hoặc toàn thân do nhiễm trùng phế quản hoặc do ô nhiễm không khí hoặc do tổn hại khác với phế quản.
Đợt cấp BPTNMT thường do các yếu tố kích phát làm tăng đáp ứng viêm trong phế quản, gây ra phù nề niêm mạc, tăng tiết đờm và co thắt phế quản. Tình trạng này sẽ gây giới hạn luồng khí thở, từ đó xuất hiện căng phồng phổi động quá mức và tạo cảm giác khó thở. Trong một đợt cấp, triệu chứng thường kéo dài 7-10 ngày, nhưng triệu chứng có thể dai dẳng hơn ở một số bệnh nhân. Đợt cấp làm giảm chất lượng cuộc sống, làm tăng tốc độ sụt giảm chức năng hô hấp phổi, gây nhập viện và thậm chỉ tử vong.
3.1. Nguyên nhân
- Nguyên nhân do nhiễm trùng: đây là nguyên nhân thường gặp nhất, chiếm tới 70-80% nguyên nhân gây đợt cấp BPTNMT:
+ Vi khuẩn: chiếm tới 50%, các vi khuẩn thường gặp là Haemophilus influenzae, Streptococcus pneumoniae, Moraxella catarrhalis, Pseudomonas aeruginosa. Bệnh nhân bị đợt cấp nặng phải nhập viện còn có thể nhiễm các vi khuẩn Gram âm không sinh men như Acinetobacter baumannii, Stenotrophomonas maltophilia, Peudomonas spp.,…; các vi khuẩn đường ruột khác như Escherichia coli, Klebsiella pneumoniae, Klebsiella aerogenes, Proteus spp.,… và Staphylococcus aureus (kể cả chủng kháng methicillin). Gợi ý nguyên nhân nhiễm vi khuẩn khi bệnh nhân có đờm tăng và đờm mủ.
+ Virus: thường gặp là virus gây bệnh cảm (rhinovirus, virus corona), cúm, á cúm, virus hợp bào hô hấp. Gợi ý nguyên nhân virus khi bệnh nhân có triệu chứng đường hô hấp trên: chảy mũi, nghẹt mũi, đau họng hoặc rát họng, ho; nếu có thêm triệu chứng toàn thân như sốt, lạnh run, mệt mỏi, đau cơ toàn thân sẽ gợi ý nguyên nhân cúm.
- Không do nhiễm trùng:
+ Ô nhiễm không khí (khói thuốc, tiếp xúc khói bụi nghề nghiệp, tiếp xúc bụi mịn).
+ Giảm nhiệt độ môi trường (trong và ngoài nhà) đột ngột; viêm có tăng bạch cầu ái toan; kỹ thuật hít thuốc điều trị duy trì không đúng, ngưng thuốc điều trị duy trì đột ngột.
+ Dùng thuốc an thần, thuốc ngủ.
- Một số trường hợp không rõ căn nguyên.
3.2. Chẩn đoán
a) Triệu chứng lâm sàng của đợt cấp BPTNMT
Bệnh nhân đã được chẩn đoán BPTNMT xuất hiện các triệu chứng nặng hơn thường ngày, hoặc các trường hợp tuổi trung niên chưa có chẩn đoán, nhưng xuất hiện các triệu chứng:
- Triệu chứng hô hấp:
+ Ho tăng.
+ Khó thở tăng hoặc tăng tần số thở.
+ Khạc đờm tăng và/hoặc thay đổi màu sắc của đờm: đờm chuyển thành đờm mủ.
+ Nghe phổi thấy rì rào phế nang giảm, hoặc ran rít, ran ngáy lan tỏa 2 phổi.
- Các biểu hiện khác có thể có hoặc không có tùy thuộc vào mức độ nặng của bệnh:
+ Tim mạch: nặng ngực, nhịp nhanh, loạn nhịp. Các dấu hiệu của tâm phế mạn (phù, tĩnh mạch cổ nổi, gan to…).
+ Triệu chứng toàn thân có thể có: sốt, rối loạn tri giác, trầm cảm, mất ngủ, giảm khả năng gắng sức…
+ Trường hợp nặng có dấu hiệu suy hô hấp cấp: thở nhanh nông hoặc thở chậm, tím môi đầu chi, nói ngắt quãng, co kéo cơ hô hấp phụ, vã mồ hôi…
b) Các xét nghiệm cho đợt cấp BPTNMT tại bệnh viện
Với các dấu hiệu lâm sàng như đã mô tả ở trên, bệnh nhân có thể được làm một số xét nghiệm cần thiết để chẩn đoán xác định hoặc loại trừ chẩn đoán phân biệt và hỗ trợ cho điều trị.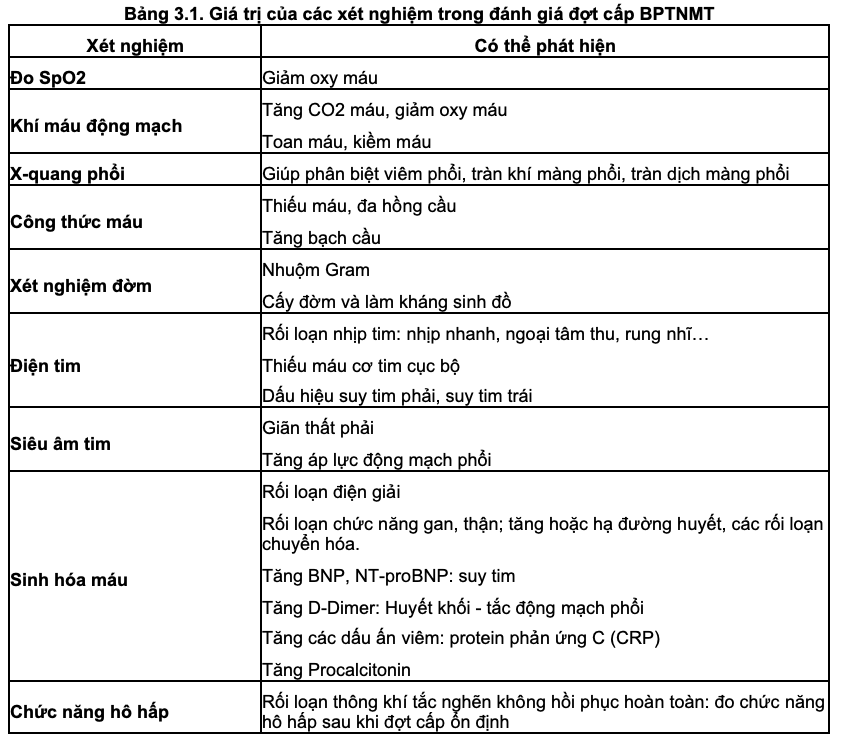
c) Chẩn đoán xác định đợt cấp BPTNMT
Đợt cấp BPTNMT thường được chẩn đoán xác định dựa vào các triệu chứng lâm sàng đã đề cập bên trên. Hoặc bệnh nhân đã được chẩn đoán BPTNMT và có triệu chứng đợt cấp theo tiêu chuẩn Anthonisen (1987): tình trạng xấu đi ít nhất 2 ngày liên tục của ≥ 2 triệu chứng chính gồm tăng khó thở, tăng lượng đờm, đờm chuyển thành đờm mủ (thay đổi màu sắc của đờm) hoặc tình trạng xấu đi của bất kỳ triệu chứng chính nào kể trên kèm tăng lên ≥ 2 ngày liên tục của bất kỳ triệu chứng phụ: đau họng; chảy nước mũi và/hoặc nghẹt mũi; sốt không có nguyên nhân khác.
Vì chẩn đoán đợt cấp BPTNMT chủ yếu dựa vào triệu chứng lâm sàng, trong khi đó, các triệu chứng này có thể xuất hiện ở những bệnh khác hoặc bệnh đồng mắc với BPTNMT. Do đó, bác sĩ có thể chỉ định thêm các xét nghiệm như trong Bảng 3.1 để loại trừ các chẩn đoán phân biệt tương ứng của đợt cấp BPTNMT.
d) Đánh giá độ nặng và phân tầng nguy cơ của đợt cấp BPTNMT
Phân loại độ nặng đợt cấp BPTNMT theo đề xuất Rome:
- Nhẹ: (1) khó thở VAS <5; (2) tần số thở <24 lần/phút; (3) nhịp tim <95 lần/phút; (4) SpO2 ≥92% khi thở khí trời (hoặc liều oxy hàng ngày của bệnh nhân) VÀ/HOẶC giảm ≤3% (nếu đã biết); (5) CRP <10 mg/L (nếu xét nghiệm được).
- Trung bình (khi thỏa mãn ít nhất 3 trong 5 tiêu chuẩn): (1) khó thở VAS ≥5; (2) tần số thở ≥24 lần/phút; (3) nhịp tim ≥95 lần/phút; (4) SpO2 <92% khi thở khí trời (hoặc liều oxy hàng ngày của bệnh nhân) VÀ/HOẶC giảm >3% (nếu đã biết); (5) CRP ≥10 mg/L. Nếu có làm khí máu động mạch: PaO2 ≤60 mmHg và/hoặc PaCO2 >45 mmHg nhưng không có toan hóa máu.
- Nặng: khí máu động mạch có PaCO2 >45 mmHg và pH <7,35.
(Thang điểm khó thở trực quan VAS: từ 0 đến 10, với 0 là không khó thở, 10 là khó thở nhiều nhất mà bệnh nhân từng cảm nhận.)
Phân loại độ nặng đợt cấp BPTNMT theo tiêu chuẩn Anthonisen:
- Nặng: có đủ 3 triệu chứng chính gồm khó thở tăng, số lượng đờm tăng và đờm chuyển thành đờm mủ (đờm đổi màu).
- Trung bình: có 2 trong số 3 triệu chứng chính gồm khó thở tăng, số lượng đờm tăng, đờm chuyển thành đờm mủ (đờm đổi màu).
- Nhẹ: có 1 trong số 3 triệu chứng chính và có ít nhất 1 trong các triệu chứng sau: ho tăng; khò khè (thở rít) tăng; sốt không vì một nguyên nhân nào khác; có nhiễm khuẩn đường hô hấp trên (đau họng, chảy mũi nước) trong vòng 5 ngày trước; hoặc nhịp thở hoặc nhịp tim tăng > 20% so với ban đầu.
Phân loại độ nặng đợt cấp BPTNMT theo tiêu chuẩn Anthonisen chủ yếu dành cho các đợt cấp do nguyên nhân nhiễm trùng, để giúp bác sĩ quyết định có hay không dùng kháng sinh cho đợt cấp.
Phân loại độ nặng đợt cấp BPTNMT khi nhập viện:
- Không suy hô hấp: nhịp thở 20 - 30 lần/phút; không co kéo cơ hô hấp phụ; không rối loạn ý thức; tình trạng oxy hoá máu được cải thiện khi được thở oxy với FiO2: 28 - 35%; không tăng PaCO2.
- Suy hô hấp cấp không đe doạ tính mạng: nhịp thở > 30 lần/phút; co kéo cơ hô hấp phụ; không rối loạn ý thức; tình trạng giảm oxy máu cải thiện khi thở oxy với FiO2: 35 - 40%; PaCO2: 50 - 60mmHg.
- Suy hô hấp cấp đe doạ tính mạng: nhịp thở > 30 lần/phút; co kéo cơ hô hấp phụ; rối loạn ý thức cấp tính; tình trạng giảm oxy máu có hoặc không cải thiện khi được thở oxy với FiO2 > 40%; PaCO2 > 60mmHg, hoặc có toan hoá máu (pH ≤ 7,25).
Các yếu tố nguy cơ cho kết cục xấu của đợt cấp BPTNMT:
- Có bệnh đồng mắc (đặc biệt suy tim hoặc bệnh tim thiếu máu cục bộ).
- Nhập viện vì đợt cấp BPTNMT trong vòng 3 tháng trước.
- Có ≥ 2 đợt cấp BPTNMT nhẹ-trung bình trong năm trước.
- Đã được chẩn đoán BPTNMT có mức độ tắc nghẽn đường dẫn khí nặng hoặc rất nặng (FEV1 < 50%).
- Đã có chỉ định thở oxy dài hạn, thở máy không xâm nhập tại nhà.
- ≥ 65 tuổi
Các yếu tố nguy cơ nhiễm Pseudomonas aeruginosa:
- Có bằng chứng BPTNMT rất nặng (FEV1 < 30%).
- Có vi khuẩn thường trú mạn tính hoặc đã phân lập được Pseudomonas aeruginosa trong đờm trước đây (đặc biệt trong vòng 12 tháng qua).
- Có giãn phế quản trên X-quang hoặc CT ngực.
- Dùng kháng sinh phổ rộng trong vòng 3 tháng qua.
- Có dùng kéo dài glucocorticoid toàn thân.
3.3. Hướng dẫn điều trị đợt cấp BPTNMT
Mục tiêu điều trị đợt cấp BPTNMT: Giảm thiểu ảnh hưởng tiêu cực của đợt cấp hiện tại và ngăn chặn sự xuất hiện của đợt cấp trong tương lai.
a) Quyết định nơi điều trị đợt cấp BPTNMT
Hơn 80% đợt cấp BPTNMT được điều trị ngoại trú. Việc quyết định nơi điều trị đợt cấp BPTNMT (Bảng 3.2) tùy thuộc vào nhiều yếu tố: cảm nhận mức độ khó thở của bệnh nhân, đánh giá sự cần thiết phải nhập viện của bác sĩ, điều kiện chăm sóc tại nhà hoặc tại bệnh viện, khoảng cách từ nhà bệnh nhân đến cơ sở y tế và bệnh đồng mắc. Bác sĩ có thể dựa vào độ nặng đợt cấp BPTNMT theo đề xuất Rome để quyết định nơi điều trị cho bệnh nhân: nhẹ, ngoại trú; trung bình, Khoa Nội; nặng, Khoa Hô hấp hoặc Hồi sức tích cực (ICU).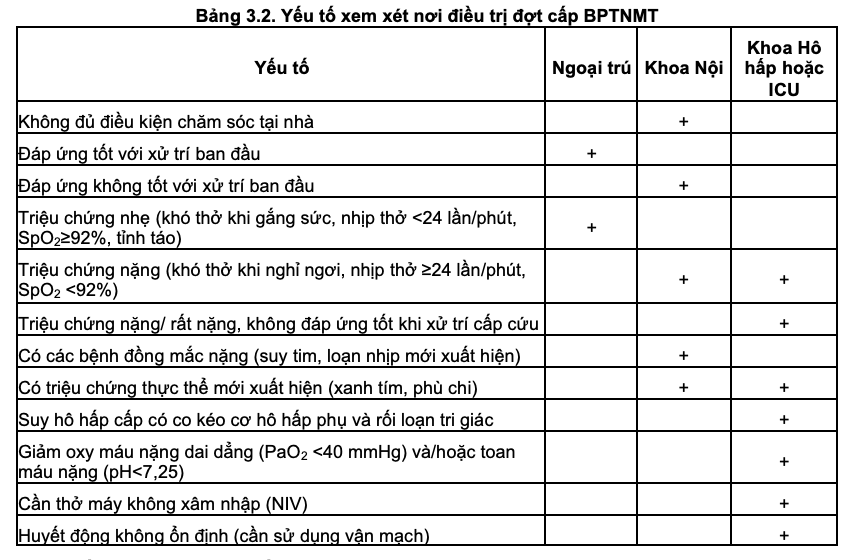
b) Điều trị ngoại trú đợt cấp BPTNMT
Thuốc giãn phế quản tác dụng ngắn:
Cường β2 tác dụng ngắn dạng hít (SABA) kèm hoặc không kèm kháng cholinergic tác dụng ngắn dạng hít (SAMA) là thuốc điều trị ban đầu cho đợt cấp BPTNMT. Trong đợt cấp điều trị ngoại trú thì các thuốc này được dùng bằng bình hít định liều (MDI) kèm hoặc không kèm buồng đệm. Khí dung được chỉ định cho bệnh nhân có khó thở trong đợt cấp, có vấn đề phối hợp tay bóp miệng hít (lớn tuổi, bệnh lý thần kinh cơ, run cơ) và không có sẵn buồng đệm. Tần suất và liều lượng: tùy theo nhu cầu giảm khó thở của bệnh nhân, thuốc được dùng khi khó thở hoặc chia 3-4 lần/ngày. Ví dụ: salbutamol MDI 100 µg liều 2-4 nhát/lần, mỗi 1 giờ cho 2-3 liều đầu, sau đó mỗi 2-4 giờ, sau đó mỗi 6-8 giờ tùy đáp ứng của bệnh nhân; fenoterol/ipratropium MDI 50/20 µg liều 2 nhát/lần, tần suất giống salbutamol MDI hoặc thưa hơn do ipratropium tác dụng kéo dài 6-8 giờ thay vì 4-6 giờ của salbutamol.
Thuốc giãn phế quản tác dụng kéo dài:
Tiếp tục dùng (nếu đã dùng) hoặc khởi động (nếu chưa dùng) các thuốc giãn phế quản tác dụng kéo dài như LABA và/hoặc LAMA hoặc ICS/LABA.
Thuốc glucocorticoids:
Prednisone hoặc prednisolone hoặc methylprednisolone: 30-40 mg/ngày uống 1 lần vào buổi sáng trong 5-7 ngày.
Budesonide liều cao phun khí dung có thể là một lựa chọn thay thế cho glucocorticoid toàn thân trong trường hợp bệnh nhân sử dụng glucocorticoid toàn thân liều cao hoặc có nguy cơ khi sử dụng glucocorticoid toàn thân. Liều thông thường của budesonide trong đợt cấp BPTNMT là 4-8 mg/ngày, chia thành 2-4 lần/ngày, tối thiểu 5 ngày hoặc cho đến khi cải thiện về mặt lâm sàng.
Thuốc kháng sinh:
Dùng kháng sinh đường uống khi có bằng chứng nhiễm khuẩn: có cả 3 triệu chứng chính gồm tăng khó thở, tăng số lượng đờm, và đờm mủ; hoặc có triệu chứng đờm mủ và 1 trong 2 triệu chứng còn lại. Phác đồ điều trị kháng sinh cho đợt cấp BPTNMT khác với viêm phổi mắc phải cộng đồng. Lựa chọn kháng sinh cho đợt cấp điều trị ngoại trú theo Biểu đồ 3.1. Liều dùng các kháng sinh như sau: amoxicillin/clavulanic acid 875/125mg 1 viên x 3 lần/ngày hoặc 2 viên x 2 lần/ngày, azithromycin 500mg 1 viên/ngày hoặc clarithromycin 500mg 1 viên x 2 lần/ngày hoặc clarithromycin MR 500mg 2 viên/ngày; cefuroxim axetil 0,5g 1 viên x 2 lần/ngày; cefpodoxime 200mg 1 viên x 2 lần/ngày; cefdinir 300mg 1 viên x 2 lần/ngày; moxifloxacin 400mg 1 viên/ngày hoặc levofloxacin 500 mg 1-1,5 viên/ngày hoặc ciprofloxacin 500mg 1 viên x 2 lần/ngày.
Khi có nhiều nhóm kháng sinh để lựa chọn, chọn nhóm nào là tùy thuộc vào đặc điểm nhạy cảm kháng sinh của từng địa phương, đặc điểm bệnh nhân, tính có sẵn của thuốc, tương tác thuốc và tác dụng phụ của thuốc. Ví dụ: Amoxicillin/clavulanate thường được ưu tiên lựa chọn cho điều trị ngoại trú vì có ưu điểm ít bị kháng thuốc hơn, nhưng có nhược điểm bị tác dụng phụ gây tiêu chảy. Nhóm macrolide ít được dùng hơn vì lo ngại nguy cơ S. pneumonia hoặc H. influenzae đề kháng với thuốc cao hơn và nguy cơ kéo dài khoảng QT ở người có bệnh tim mạch. Nhóm fluoroquinolone hô hấp được Cục quản lý Dược Việt Nam từ tháng 4/2017 khuyến cáo hạn chế dùng cho đợt cấp BPTNMT trừ khi các thuốc kháng sinh khác bị chống chỉ định hoặc có nguy cơ thất bại, do nhóm thuốc này có khả năng gây ra các biến chứng (tuy hiếm gặp nhưng gây tàn phế) ở gân, cơ, xương, hệ thần kinh trung ương hoặc có nguy cơ cao vỡ phình động mạch lớn (tăng lên ở người lớn tuổi, bệnh thận mạn hoặc đang dùng glucocorticoid toàn thân).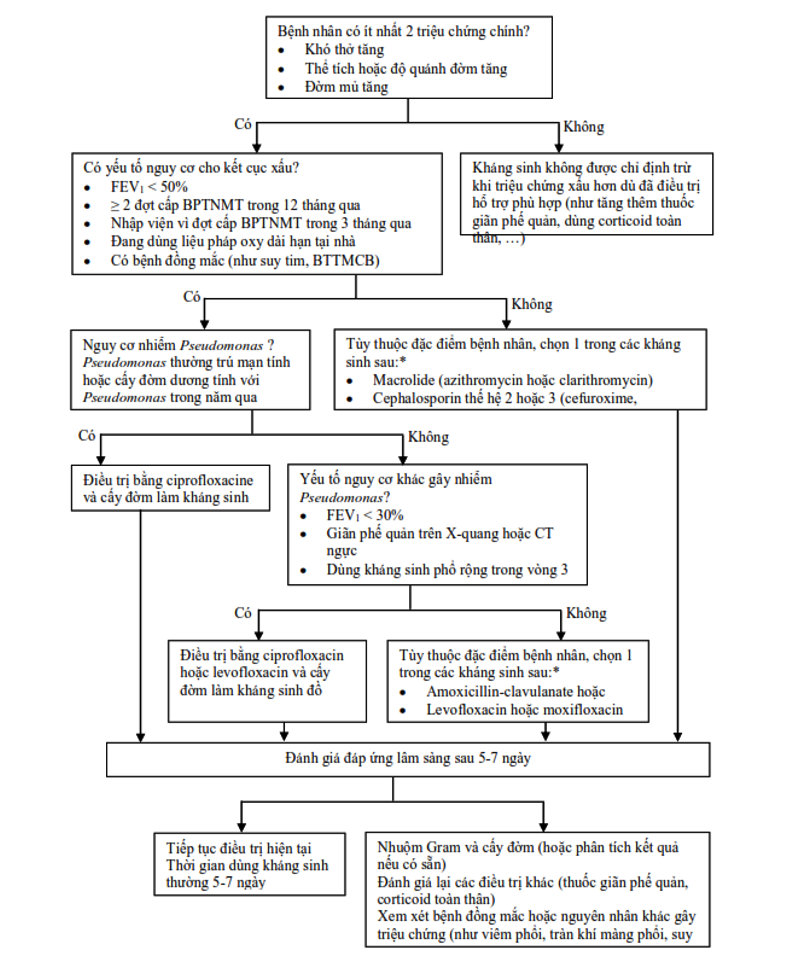
Biểu đồ 3.1. Lựa chọn kháng sinh theo kinh nghiệm cho đợt cấp BPTNMT ngoại trú
* Chọn kháng sinh nào là tùy thuộc bệnh đồng mắc của bệnh nhân, tình hình nhạy cảm kháng sinh tại địa phương, tác nhân nhiễm khuẩn trước đó, tác dụng phụ hoặc tương tác thuốc. Nếu bệnh nhân đã dùng kháng sinh trong vòng 3 tháng trước, chọn loại kháng sinh khác nhóm kháng sinh vừa dùng.
c) Điều trị nội trú đợt cấp BPTNMT
Thuốc giãn phế quản tác dụng ngắn:
Sử dụng thuốc giãn phế quản tác dụng ngắn tương tự với đợt cấp điều trị ngoại trú. Tuy nhiên, phần lớn bệnh nhân phải sử dụng thuốc bằng đường phun khí dung. Phun khí dung từng đợt sẽ tốt hơn phun khí dung liên tục; phun khí dung bằng máy nén khí chứ không dùng liều cao oxy để tránh nguy cơ tăng CO2 máu trong đợt cấp BPTNMT. Nếu bệnh nhân phải thông khí cơ học, sử dụng các ống chuyển đổi (adaptor) hoặc máy phun khí dung dành cho máy thở (ví dụ hệ thống Aerogen Pro). Khi đợt cấp BPTNMT xuất hiện trong khi nhiễm COVID-19, hạn chế phun khí dung, nếu phải phun khí dung thì nên phun ở phòng hút áp lực âm để giảm thiểu nguy cơ lan truyền virus SARS-CoV-2. Liều thuốc giãn phế quản được chia ra 3-4 lần/ngày và dùng thêm khi cần. Liều thông thường của salbutamol phun khí dung: 1 ống 2,5mg/2,5ml (pha thêm NaCl 0,9% đủ 3-5 ml), dùng 4-6 lần/ngày và khi cần (tương đương 8 nhát salbutamol 100 µg MDI kèm buồng đệm). Hiệu quả giảm khó thở không tăng đáng kể khi tăng liều salbutamol từ 2,5 mg lên 5 mg, nhưng run cơ sẽ cao hơn ở liều 5 mg so với liều 2,5 mg. Khoảng liều salbutamol an toàn cho một lần phun khí dung là 2,5-5 mg.Lợi ích của phối hợp salbutamol hoặc fenoterol (SABA) với ipratropium (SAMA) phun khí dung rõ ràng nhất đối với bệnh nhân có tắc nghẽn đường dẫn khí nặng khi vào đợt cấp. Liều thông thường: 1 ống 2,5 ml salbutamol/ipratropium 2,5/0,5 mg hoặc 20 giọt (1 ml) fenoterol/ipratropium 0,50/0,25 mg (tương đương 4 nhát fenoterol/ipratropium MDI 50/20 µg kèm buồng đệm), dùng 3-4 lần/ngày và khi cần. Trong trường hợp bệnh nhân bị tắc nghẽn nặng, sự phân phối thuốc đến đường dẫn khí bị ảnh hưởng, xem xét tăng liều gấp đôi như 2 ống salbutamol/ipratropium 2,5/0,5 mg mỗi lần (tương đương 8 nhát fenoterol/ipratropium MDI 50/20 µg kèm buồng đệm).
Các thuốc cường β2 tác dụng ngắn dạng tiêm dưới da hoặc truyền tĩnh mạch (như terbutaline) (xem phụ lục 1 cho liều dùng) gây nhiều tác dụng phụ như rối loạn nhịp tim hoặc thiếu máu cơ tim nên hiếm khi dùng cho điều trị đợt cấp BPTNMT. Các thuốc này được xem xét cho từng trường hợp cụ thể khi SABA và/hoặc SAMA đường phun hít với liều tối đa mà tình trạng lâm sàng chưa cải thiện hoặc bệnh nhân đang thông khí cơ học nhưng cơ sở y tế không có dụng cụ để phun khí dung qua máy thở. Theophylline uống hoặc aminophylline truyền tĩnh mạch (xem phụ lục 1 cho liều dùng) được xem là thuốc điều trị hàng thứ 2 cho đợt cấp BPTNMT vì hiệu quả giãn phế quản tương đối kém và nguy cơ cao bị tác dụng phụ (đau đầu, mất ngủ, buồn nôn, nôn, run cơ, rối loạn nhịp). Tác dụng phụ của aminophylline tăng lên khi dùng kèm các thuốc giãn phế quản khác và glucocorticoid toàn thân, do đó, thuốc này chỉ dùng khi bệnh nhân không thể dùng SABA và/hoặc SAMA đường phun hít hoặc không đáp ứng với các thuốc giãn phế quản tác dụng ngắn khác.
Thuốc giãn phế quản tác dụng kéo dài:
Nếu bệnh nhân đã dùng các thuốc giãn phế quản tác dụng kéo dài như LABA và/hoặc LAMA hoặc ICS/LABA trước nhập viện thì nên tiếp tục dùng một khi bệnh nhân có thể dùng được bình hít. Nếu bệnh nhân chưa dùng thì nên sớm khởi động dùng trước khi cho bệnh nhân xuất viện.
Thuốc glucocorticoids:
Tùy mức độ suy hô hấp mà methylprednisone đường tiêm mạch có thể dùng 40-80 mg/ngày, ngày 1-2 lần. Dùng đường tiêm mạch trong vài ngày đầu nếu bệnh nhân không dung nạp được bằng đường uống, sau đó chuyển sang đường uống. Thời gian dùng: 5-7 ngày, thường không quá 14 ngày. Khi đợt cấp BPTNMT xuất hiện trong lúc nhiễm COVID-19, glucocorticoid toàn thân cho đợt cấp BPTNMT nên được chỉ định sớm.
Trong đợt cấp BPTNMT, đang có khuynh hướng dùng glucocorticoid toàn thân với thời gian ngắn nhất có thể và cho những bệnh nhân có khả năng hưởng lợi nhiều nhất từ glucocorticoid, như nhóm bệnh nhân có bạch cầu ái toan trong máu ≥ 300 tế bào/mm3.
Budesonide liều cao phun khí dung có thể là một lựa chọn thay thế cho glucocorticoid toàn thân, đặc biệt ở bệnh nhân có chống chỉ định hoặc có nguy cơ cao bị tác dụng phụ với glucocorticoid toàn thân. Liều thông thường của budesonide trong đợt cấp BPTNMT là 4-8 mg/ngày, chia thành 2-4 lần/ngày, tối thiểu 5 ngày hoặc cho đến khi cải thiện về mặt lâm sàng.
Thuốc kháng sinh: Kháng sinh được chỉ định cho các trường hợp sau: có cả 3 triệu chứng chính gồm tăng khó thở, tăng số lượng đờm, và đờm mủ (đờm màu xanh hoặc vàng); hoặc có triệu chứng đờm mủ và 1 trong 2 triệu chứng còn lại; hoặc khi phải thông khí cơ học (xâm nhập hoặc không xâm nhập).
Lựa chọn kháng sinh theo kinh nghiệm cho đợt cấp điều trị nội trú như Biểu đồ 3.2. Đối với bệnh nhân không có nguy cơ nhiễm Pseudomonas, xem xét lựa chọn moxifloxacin 400mg 1 lần/ngày hoặc levofloxacin 500-750mg 1 lần/ngày uống hoặc tiêm mạch (TM); hoặc ceftriaxon 1-2g x 1-2 lần/ngày hoặc cefotaxime 1-2g x 3 lần/ngày TM. Đối với bệnh nhân có nguy cơ nhiễm P. aeruginosa, xem xét chọn ciprofloxacin 400mg x 2-3 lần/ngày TM; ceftazidime 1-2g x 2-3 lần/ngày truyền tĩnh mạch (TTM) hoặc cefepime 1-2g x 2-3 lần/ngày TTM; piperacillin-tazobactam 4,5g x 4 lần/ngày TTM; imipenem 500mg x 4 TTM hoặc meropenem 1g x 3 TTM. Đối với bệnh nhân có yếu tố nguy cơ nhiễm P. aeruginosa đa kháng (bạch cầu đa nhân trung tính < 500/mm3, tiền sử nhiễm P. aeruginosa đa kháng, hoặc cấy đờm ra P. aeruginosa có MIC > 1 mg/L), phối hợp levofloxacin với: amikacin 15-20mg/kg/ngày TTM hoặc hoặc colistin liều nạp 5mg/kg, sau đó 2,5mg/kg x 2 lần/ngày TTM.
Bệnh nhân đang dùng kháng sinh đường tĩnh mạch nên xem xét chuyển sang đường uống một khi có thể uống được. Bệnh nhân có đáp ứng với kháng sinh đang dùng nếu giảm khó thở và giảm đờm mủ. Đổi kháng sinh theo kết quả kháng sinh đồ khi lâm sàng không cải thiện và vi khuẩn kháng với kháng sinh đang dùng (ưu tiên dùng kháng sinh phổ hẹp nếu được). Ví dụ tại Trung tâm Hô hấp Bệnh viện Bạch Mai, tỉ lệ phân lập được vi khuẩn trong đờm gây đợt cấp BPTNMT dao động từ 20-30% trong năm 2016 và 2018, tác nhân thường gặp theo thứ tự giảm dần: Pseudomonas aeruginosa, Haemophillus influenzae, Streptococcus pneumoniae, Acinetobacter baumannii, Moraxella catarrhallis, Klebsiella pneumoniae, Stenotrophomonas maltophilia, Staphylococcus aureus. Dữ liệu dược lâm sàng tại Bệnh viện Bạch Mai cho thấy, tỉ lệ đề kháng với các kháng sinh của Pseudomonas aeruginosa tại Khoa Hồi sức tích cực luôn cao hơn tại Trung tâm Hô hấp.
Điều trị cúm: được chỉ định trong vòng 3 ngày khởi phát bệnh nếu đợt cấp BPTNMT nghi bị kích phát bởi cúm (có bằng chứng lâm sàng và/hoặc xét nghiệm sinh học phân tử). Thuốc lựa chọn là oseltamivir 75 mg x 2 lần/ngày trong 5 ngày.
Điều trị dự phòng thuyên tắc tĩnh mạch sâu: Heparin trọng lượng phân tử thấp có thể được xem xét cho các bệnh nhân nhập viện bị hạn chế vận động và không có yếu tố nguy cơ chảy máu, đặc biệt bệnh nhân nhập đơn vị hồi sức tích cực (ICU).
Hỗ trợ hô hấp:
Thở oxy có kiểm soát: điều chỉnh liều oxy để đạt mục tiêu SpO2 88-92% hoặc PaO2 60-70 mmHg. Nên kiểm tra khí máu 30-60 phút sau khi bắt đầu thở oxy để đảm bảo đủ độ bão hòa oxy mục tiêu mà không làm tăng CO2 máu và gây toan hoá máu. Lựa chọn dụng cụ cung cấp oxy tùy thuộc nhu cầu FiO2 của bệnh nhân. Ống thông mũi có thể cung cấp tốc độ dòng lên đến 6 L/phút với FiO2 khoảng 40%; thoải mái và thuận tiện hơn cho bệnh nhân, đặc biệt là khi cho ăn bằng miệng. Mặt nạ Venturi cho phép điều chỉnh chính xác FiO2 với các nồng độ 24, 28, 31, 35, 40 hoặc 60%; phù hợp hơn cho những bệnh nhân có nguy cơ tăng CO2 máu. Mặt nạ có túi dự trữ có thể cung cấp FiO2 lên đến 55% bằng cách sử dụng tốc độ dòng từ 6-10 L/phút.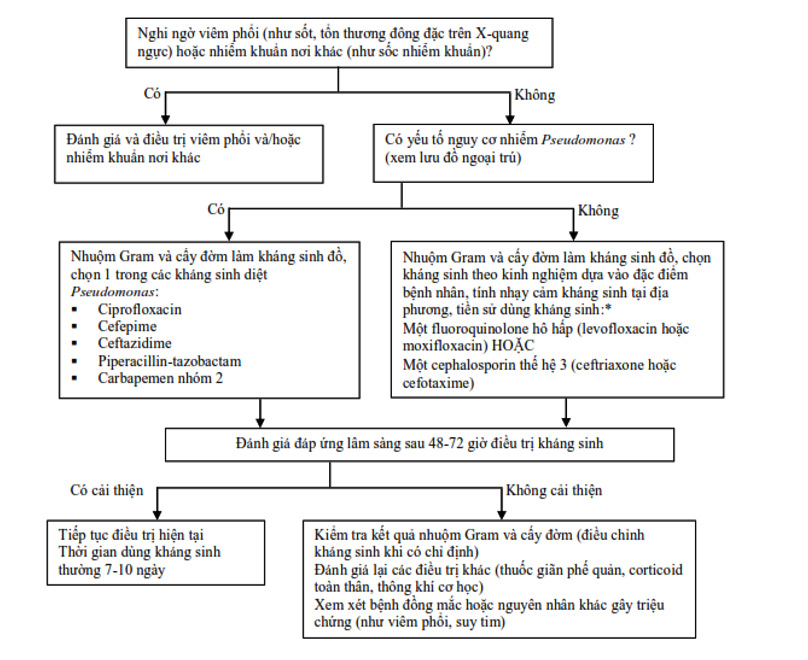
Biểu đồ 3.2. Lựa chọn kháng sinh theo kinh nghiệm cho đợt cấp BPTNMT nhập viện
*Chọn kháng sinh nào là tùy thuộc bệnh đồng mắc của bệnh nhân, tình hình nhạy cảm kháng sinh tại địa phương, tác nhân nhiễm khuẩn trước đó, tác dụng phụ hoặc tương tác thuốc. Nếu bệnh nhân đã dùng kháng sinh trong vòng 3 tháng trước, chọn loại kháng sinh khác nhóm kháng sinh vừa dùng. Có thể cần phải điều chỉnh phác đồ cho các bệnh nhân bị nhiễm vi khuẩn cụ thể hoặc tiền sử nhiễm vi khuẩn kháng thuốc.
Thông khí nhân tạo không xâm nhập (xem phụ lục 5) là chỉ định ưu tiên để điều trị suy hô hấp cấp nếu không có chống chỉ định, khi có ít nhất 1 trong số các tiêu chuẩn sau:
+ Khó thở nặng với dấu hiệu mệt cơ hô hấp, tăng công thở hoặc cả hai, hô hấp bụng-ngực nghịch thường.
+ Toan hô hấp: pH ≤ 7,35 và/hoặc PaCO2 ≥ 45mmHg.
+ Giảm oxy máu không đáp ứng với oxy liệu pháp phù hợp.
- Nếu sau 60 phút thông khí nhân tạo không xâm nhập, các thông số PaCO2 tiếp tục tăng và PaO2 tiếp tục giảm hoặc các triệu chứng lâm sàng tiếp tục xấu đi thì cần chuyển sang thông khí nhân tạo xâm nhập.
- Chống chỉ định thông khí nhân tạo không xâm nhập:
+ Ngừng thở, ngủ gà, rối loạn ý thức, không hợp tác.
+ Rối loạn huyết động: tụt huyết áp, loạn nhịp tim, nhồi máu cơ tim.
+ Nguy cơ hít phải dịch dạ dày, đờm nhiều, dính.
+ Mới phẫu thuật răng hàm mặt hoặc mổ dạ dày.
+ Bỏng, chấn thương đầu, mặt, béo phì quá nhiều.
Thông khí nhân tạo xâm nhập khi có các dấu hiệu sau:
- Ngừng tim phổi Rối loạn huyết động nặng và không đáp ứng với dịch truyền và thuốc vận mạch.
- Thiếu oxy máu đe doạ tử vong: PaO2 < 40mmHg.
- pH < 7,25, PaCO2 > 60mmHg.
- Ngủ gà, rối loạn ý thức, kích động không kiểm soát được bằng thuốc an thần.
- Rối loạn nhịp thất hoặc trên thất nặng.
- Thông khí nhân tạo không xâm nhập thất bại.
Đánh giá trước khi ra viện và khuyến cáo theo dõi:
- Xem xét đầy đủ các dấu hiệu lâm sàng và xét nghiệm.
- Kiểm tra phác đồ điều trị duy trì và hiểu biết của bệnh nhân.
- Đánh giá lại các kỹ thuật sử dụng các dụng cụ phân phối thuốc.
- Hướng dẫn sử dụng thuốc trong đợt cấp (glucocorticoid và thuốc kháng sinh).
- Đánh giá nhu cầu điều trị duy trì và oxy dài hạn.
- Có kế hoạch quản lý và theo dõi các bệnh đồng mắc.
- Đảm bảo theo dõi: tái khám sớm < 4 tuần và muộn nhất < 12 tuần.
- Nhận biết được các dấu hiệu lâm sàng bất thường.
- Đăng nhập để gửi ý kiến

