NGỘ ĐỘC RƯỢU ETHANOL
1. ĐẠI CƯƠNG
Ngộ độc rượu cấp có thể gây hôn mê, suy hô hấp và tử vong. Các trường hợp bệnh nhân nặng thường do uống nhiều hoặc có các chiến chứng như chấn thương, hạ đường huyết,…. Cần phân biệt ngộ độc rượu ethanol với các rượu khác đặc biệt là methanol và ethylen glycol.
2. NGUYÊN NHÂN
Thường do uống quá nhiều rượu, bia; một số ít do tự tử bằng rượu hoặc các sản phẩm từ rượu.
3. CHẨN ĐOÁN
3.1. Loại rượu uống:
- Có thể giúp định hướng nếu bệnh nhân uống các loại rượu thực phẩm hoặc bia có nguồn gốc rõ ràng.
3.2. Lâm sàng
Ngộ độc rượu cấp gây ra nhiều rối loạn tâm thần và thực thể. Thường do uống quá nhiều rượu, liều gây độc thay đổi tùy thuộc mỗi cơ thể, thường rất cao ở người nghiện rượu. Trên lâm sàng thường có các triệu chứng qua các giai đoạn và tổn thương ở nhiều cơ quan khác nhau:
+ Giai đoạn kích thích: Sảng khoái, hưng phấn thần kinh (vui vẻ, nói nhiều), giảm khả năng tự kiềm chế (mất điều hòa, kích thích, hung hãn). Vận động phối hợp bị rối loạn: đi đứng loạng choạng.
+ Giai đoạn ức chế: Tri giác giảm dần, giảm khả năng tập trung, lú lẫn. Phản xạ gân xương giảm, trương lực cơ giảm. Giãn mạch ngoại vi.
+ Giai đoạn hôn mê: Hôn mê, thở yếu hoặc ngừng thở dẫn đến suy hô hấp, viêm phổi sặc. Giãn mạch, tụt huyết áp, rối loạn nhịp tim, trụy mạch. Hạ thân nhiệt. Hạ đường huyết. Co giật, tiêu cơ vân, rối loạn điện giải, toan chuyển hóa.

3.2. Cận lâm sàng
Xét nghiệm cần thiết để chẩn đoán, theo dõi ngộ độc rượu ethanol:
+ Định lượng nồng độ ethanol (khuyến cáo nên làm thêm methanol trong máu, do thường có ngộ độc phối hợp)
+ Áp lực thẩm thấu máu: đo trực tiếp bằng máy đo.
+ Khoảng trống ALTT = áp lực thẩm thấu (ALTT) đo được - ALTT ước tính (ALTT máu ước tính = Na x 2 + Ure (mmol/L) + Glucose (mmol/L).
+ Khoảng trống ALTT tăng nếu >10 mOsm/kg, ở đây là do rượu gây nên, tuy nhiên không cho biết cụ thể là do methanol, ethanol hay glycol.
+ Ước tính nồng độ rượu thông qua khoảng trống áp lực thẩm thấu (Nồng độ rượu ước tính = 4,6 x khoảng trống áp lực thẩm thấu (mg/dL), chỉ có thể áp dụng được khi trong máu chỉ có ethanol đơn thuần.
Kết hợp khoảng trống thẩm thấu và khí máu trong chẩn đoán và theo dõi: trong ngộ độc ethanol đơn thuần thì khoảng trống thẩm thấu giảm dần trờ về 0 và đồng thời khí máu không có nhiễm toan chuyển hóa (nếu có thường là nhẹ, do nhiễm toan xe tôn hoặc toan lactic).
Xét nghiệm cơ bản: khí máu, công thức máu, urê, đường, creatinin, điện giải, AST, ALT, CPK, điện tim, tổng phân tích nước tiểu giúp đánh giá tình trạng các cơ quan và tiên lượng tình trạng ngộ độc.
Các xét nghiệm khác để tìm tổn thương cơ quan khác hoặc biến chứng: x- quang phổi, CT-scanner sọ não, siêu âm bụng, nội soi tiêu hóa…
3.3. Chẩn đoán xác định
Dựa vào hỏi bệnh có uống rượu, các biểu hiện lâm sàng và xét nghiệm như đã nói trên.
3.2. Chẩn đoán phân biệt
- Ngộ độc methanol: Toan chuyển hóa thực sự thường do chất chuyển hóa format gây nên; khoảng trống ALTT lúc đầu tăng, khí máu bình thường, sau đó giảm dần nhưng đồng thời toan chuyển hóa xuất hiện và tăng dần, kết thúc là tử vong hoặc di chứng hoặc hồi phục nếu điều trị đúng và kịp thời. Định lượng có methanol trong máu.
- Hôn mê do đái tháo đường: Tiền sử, hôn mê do tăng ALTT kèm tăng đường huyết; hôn mê hạ đường huyết hoặc do nhiễm toan.
- Hôn mê do ngộ độc thuốc an thần, gây ngủ: tiền sử dùng thuốc, hôn mê sâu yên tĩnh, xét nghiệm tìm thấy độc chất trong dịch dạ dày, nước tiểu.
- Rối loạn ý thức do các nguyên nhân khác nhau: nhiễm trùng thần kinh trung ương, xuất huyết nội sọ…
4. ĐIỀU TRỊ
Nguyên tắc: Ổn định bệnh nhân và điều trị các triệu chứng, biến chứng.
4.1. Điều trị cụ thể
Ngộ độc mức độ nhẹ:
+ Nghỉ ngơi yên tĩnh.
+ Truyền dịch, truyền glucose và vitamin nhóm B.
Ngộ độc mức độ nặng:
+ Hôn mê sâu, co giật, ứ đọng đờm rãi, tụt lưỡi, suy hô hấp, thở yếu, ngừng thở: nằm nghiêng, đặt canun miệng, hút đờm rãi, thở ôxy, đặt nội khí quản, thở máy với chế độ tăng thông khí (tùy theo mức độ).
+ Tụt huyết áp: truyền dịch, thuốc vận mạch nếu cần.
+ Dinh dưỡng: Truyền glucose 10-20% nếu hạ đường huyết, (truyền glucose ưu trương để bổ sung năng lượng), có thể bolus ngay 25-50 g đường 50-100 mL loại glucose 50% nếu hạ đường huyết ban đầu.
+ Vitamin B1 tiêm bắp 100-300mg (người lớn) hoặc 50mg (trẻ em), trước khi truyền glucose.
+ Nôn nhiều: tiêm thuốc chống nôn, uống thuốc bọc niêm mạc dạ dày, tiêm thuốc giảm tiết dịch vị, bù nước điện giải bằng truyền tĩnh mạch.
+ Tiêu cơ vân: truyền dịch theo CVP, cân bằng điện giải, đảm bảo nước tiểu 150 - 200 mL/giờ.
+ Hạ thân nhiệt: ủ ấm.
+ Lưu ý phát hiện và xử trí chấn thương và biến chứng khác.
Tẩy độc và tăng thải trừ chất độc:
+ Đặt sonde dạ dày và hút dịch nếu bệnh nhân đến trong vòng 1 giờ và bệnh nhân nôn ít. Bệnh nhân đến muộn hơn nhưng uống số lượng lớn vẫn có thể cân nhắc hút.
+ Tăng thải trừ: trường hợp nặng thở máy thải trừ nhanh ethanol, thận nhân tạo có tác dụng nhưng không cần thiết; có thể cân nhắc chỉ định trong các trường hợp: suy thận, tiêu cơ vân, toan chuyển hóa, rối loạn điện giải nặng.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
5.1. Tiên lượng
Nhẹ và nhanh ổn định nếu ngộ độc nhẹ, được điều trị sớm và đúng.
Nặng nếu hôn mê sâu, có tụt huyết áp, thiếu oxy kéo dài, ngộ độc phối hợp (methanol), kèm theo nhiều biến chứng nặng như: chấn thương, suy thận, tiêu cơ vân… điều trị muộn.
5.2. Biến chứng
Biến chứng sớm, trực tiếp: hôn mê, suy hô hấp, tụt huyết áp, hạ thân nhiệt, hạ đường máu, chấn thương, sặc phổi, viêm phổi, tiêu cơ vân, suy thận, viêm dạ dày, rối loạn nước, điện giải, toan máu.
VI. PHÒNG BỆNH
1. Cá nhân
- Tốt nhất không nên uống nếu không kiểm soát được.
- Lưu ý các đối tượng không nên uống rượu: trẻ em và vị thành niên, phụ nữ (đặc biệt phụ nữ óc thai, cho con bú), làm các động tác tinh vi (VD lái xe, vận hành máy móc), người không kiểm soát được số lượng uống, mới bỏ rượu, đang dùng thuốc hoặc đang bị bệnh (phải hỏi bác sỹ).
- Uống đúng lúc: chỉ nên uống nếu sau đó sẽ nghỉ ngơi, sau giờ làm việc và ít đi lại.
- Uống ít (căn cứ số lượng, tác dụng: vẫn tỉnh táo, phán xét, nói rõ nét và đi lại vững). Nên xác định chỉ uống số lượng rượu trong khả năng của bản thân và cố gắng tuân thủ. Người Việt Nam trưởng thành uống không quá 50ml rượu 40 độ hoặc không quá 400ml bia loại 5 độ.
- Trong cuộc rượu nên có thêm những người uống ít rượu như bản thân tham gia cùng.
- Ăn đầy đủ trước, trong và ngay sau uống.
- Giữ ấm, tránh lạnh nếu trời lạnh.
- Không lái xe, vận hành máy móc, lao động đặc biệt có nguy cơ với sức khỏe (ngã, tai nạn,…)
- Chọn loại rượu/bia, thực phẩm an toàn.
TÀI LIỆU THAM KHẢO
1. Nguyễn Quốc Anh, Ngô Quý Châu (2012), “Hướng dẫn chẩn đoán và điều trị bệnh nội khoa”, NXB Y học, Hà Nội.
2. Nguyễn Trung Nguyên (2012), “Ngộ độc cấp ethanol và methanol”, Chống độc cơ bản, NXB Y học, trang 121-138.
3. Edward J., Katherine M., Laurie B.G. (2001), “Ethanol”, Clinical toxicology, WB. Saunders company, P. 605-612.
NGỘ ĐỘC RƯỢU METHANOL
1. ĐẠI CƯƠNG
Methanol thường được gọi là cồn công nghiệp, thường có nhiều công dụng khác nhau: làm sơn, dung môi… tuy nhiên chất này rất độc với cơ thể và hoàn toàn không được dùng làm rượu thực phẩm như ethanol.
Methanol được hấp thu nhanh chóng và hoàn toàn qua đường tiêu hóa, thể tích phân bố 0,7L/kg, không gắn với protein huyết tương. Phần lớn được chuyển hóa qua gan nhưng chậm. Bản thân chất mẹ methanol tác dụng giống ethanol (các biểu hiện kiểu “say rượu”), nhưng sau đó methanol chuyển hóa thành a xít formic, sau đó thành formate, gây nhiễm toan chuyển hóa, độc với các tạng, đặc biệt là thần kinh và thị giác.
Khi trong rượu uống có cả ethanol và methanol thì chuyển hóa gây độc của methanol xuất hiện chậm hơn và biểu hiện nhiễm độc muộn, bệnh nhân và thày thuốc có thể chỉ chú ý đến ngộ độc kiểu ethanol lúc đầu và dễ bỏ sót giai đoạn ngộ độc thực sự về sau của methanol.
Ngộ độc methanol thường nặng, dễ tử vong nếu không được phát hiện kịp thời và điều trị tích cực.
2. NGUYÊN NHÂN
Uống rượu pha từ cồn công nghiệp, methanol (các loại rượu không rõ nguồn gốc) hoặc uống các dung môi, cồn công nghiệp, cồn sát trùng,
3. CHẨN ĐOÁN
3.1. Lâm sàng
Các triệu chứng nhiễm độc thường xuất hiện trong vòng 30 phút sau uống nhưng có thể muộn hơn, tùy thuộc vào số lượng và bệnh nhân có uống ethanol hay không (nếu có triệu chứng xuất hiện chậm hơn).
Thường có hai giai đoạn, giai đoạn kín đáo (vài giờ đến 30 giờ đầu) và giai đoạn ngộ độc rõ tiếp theo sau. Vì triệu chứng lúc đầu thường kín đáo và nhẹ (ức chế nhẹ thần kinh, an thần, vô cảm) nên thường bị bỏ qua hoặc trẻ nhỏ không được phát hiện. Biểu hiện thường gặp là:
+ Thần kinh: methanol là chất ức chế thần kinh trung ương, tương tự ngộ độc ethanol nhưng ở mức độ nhẹ hơn, gây an thần và vô cảm. Bệnh nhân khi đến viện thường còn tỉnh táo nhưng rất đau đầu, chóng mặt, sau đó có thể gặp các triệu chứng: quên, bồn chồn, hưng cảm, ngủ lịm, lẫn lộn, hôn mê, co giật. Khi ngộ độc nặng có thể có xuất huyết hoặc nhồi máu nhân bèo, tụt não.
+ Mắt: Lúc đầu nhìn bình thường, sau đó 12 -24 giờ nhìn mờ, nhìn đôi, cảm giác như có mây che trước mắt, sợ ánh sáng, ám điểm, đau mắt, song thị, ám điểm trung tâm, thu hẹp thị trường, giảm hoặc mất thị lực, ảo thị (ánh sáng chói, các chấm nhảy múa, nhìn thấy đường hầm...). Đồng tử phản ứng kém với ánh sáng hoặc giãn cố định là dấu hiệu của ngộ độc nặng và tiên lượng xấu. Soi đáy mắt thấy gai thị xung huyết, sau đó phù võng mạc lan rộng dọc theo các mạch máu đến trung tâm đáy mắt, các mạch máu cương tụ, phù gai thị, xuất huyết võng mạc. Dấu hiệu thấy khi soi đáy mắt không tương quan với dấu hiệu nhìn của bệnh nhân nhưng thực sự tương quan với mức độ nặng của ngộ độc.
+ Các di chứng thần kinh: rối loạn ý thức, hôn mê, hội chứng parkinson, thiết hụt nhận thức, viêm tủy cắt ngang, bệnh lý đa dây thần kinh, teo đĩa thị giác, giả liệt vận nhãn.
+ Tim mạch: giãn mạch, tụt huyết áp và suy tim.
+ Hô hấp: thở yếu, ngừng thở; thở nhanh, sâu nếu có nhiễm toan chuyển hóa.
+ Tiêu hóa: viêm dạ dày xuất huyết, viêm tuỵ cấp biểu hiện đau thượng vị, nôn, ỉa chảy. Ngộ độc trung bình hoặc nặng có thể thay đổi chức năng gan.
+ Thận: suy thận cấp, biểu hiện đái ít, vô niệu, nước tiểu đỏ hoặc sẫm màu nếu có tiêu cơ vân.
+ Có thể đau lưng, thân mình, cứng gáy (giống xuất huyết màng não), cứng cơ, da có thể lạnh, vã mồ hôi.
3.2. Cận lâm sàng
■ Xét nghiệm để chẩn đoán, theo dõi ngộ độc:
+ Định lượng nồng độ methanol máu (> 20mg/dL), định lượng nồng độ ethanol máu: làm ít nhất 2 lần/ngày, xét nghiệm lúc vào viện, trước và sau lọc máu, khi kết thúc điều trị.
+ Áp lực thẩm thấu máu, phải luôn kết hợp xét nghiệm ure, glucose, và điện giải máu để tính khoảng trống ALTT máu, khí máu động mạch có lactate, tính khoảng trống anion nếu có toan chuyển hóa: tốt nhất làm 4 giờ/lần.
+ Khoảng trống ALTT lúc đầu tăng, khí máu bình thường, sau đó ALTT giảm dần nhưng đồng thời toan chuyển hóa xuất hiện và khoảng trống anion tăng dần, kết thúc là tử vong hoặc di chứng hoặc hồi phục (nếu điều trị kịp thời và đúng). Thường bệnh nhân đến viện muộn khi các biểu hiện ngộ độc methanol đã rõ với các biểu hiện nhiễm toan chuyển hóa, tăng khoảng trống anion rõ, khoảng trống ALTT còn tăng, tụt huyết áp, mờ mắt hoặc đã có hôn mê.
■ Xét nghiệm cơ bản: khí máu, công thức máu, urê, đường, creatinin, điện giải, AST, ALT, CPK, điện tim, tổng phân tích nước tiểu.
■ Các xét nghiệm khác để tìm tổn thương cơ quan khác hoặc biến chứng: x-quang phổi, chụp cắt lớp sọ não, chụp cộng hưởng từ sọ não, siêu âm bụng, soi đáy mắt…
3.3. Chẩn đoán xác định
- Nguồn gốc: thường do uống rượu lậu, cồn công nghiệp, cồn tẩy sơn, véc ni, lau chùi hoặc cho các mục đích khác không phải để uống.
- Lúc đầu biểu hiện giống ngộ độc ethanol, sau đó khoảng 18-24 giờ sau hoặc lâu hơn biểu hiện:
+ Thở nhanh, sâu.
+ Mắt: rối loạn về nhìn, đồng tử giãn. Soi đáy mắt có thể thấy phù gai thị, xuất tiết võng mạc, không giải thích được bằng lý do khác.
+ Khoảng trống ALTT tăng lúc đầu sau đó giảm dần, đồng thời nhiễm toan chuyển hóa xuất hiện, khoảng trống anion tăng và nặng dần. Toan chuyển hóa nhưng lactate và xêtôn thấp, không giải thích được bằng lý do khác.
+ Có người khác cùng uống rượu với bệnh nhân và được chẩn đoán là ngộ độc methanol.
- Nồng độ methanol máu >20mg/dL.
- Kinh nghiệm tại Trung tâm chống độc bệnh viện Bạch Mai, khi không có các xét nghiệm thì chẩn đoán dựa vào 2 trong 3 tiêu chuẩn sau:
+ Người nghiện rượu, uống rượu hàng ngày nhưng phải nhập viện vì say rượu.
+ Có biểu hiện nhiễm toan chuyển hóa trên lâm sàng: thở nhanh, sâu.
+ Có mờ mắt
3.4. Chẩn đoán phân biệt
Ngộ độc ethanol: Nhiễm toan chuyển hóa do ngộ độc ethanol đơn thuần thường nhẹ và do toan lactic, toan xê tôn nhẹ. Khoảng trống ALTT tăng, sau đó giảm dần trở về bình thường, không có nhiễm toan phối hợp và bệnh nhân hồi phục nếu không có chấn thương, biến chứng khác. Định lượng chỉ có ethanol trong máu.
Hôn mê do đái tháo đường: Tiền sử, hôn mê do tăng ALTT kèm tăng đường huyết; hôn mê hạ đường huyết.
Hôn mê do ngộ độc thuốc an thần, gây ngủ: tiền sử dùng thuốc, hôn mê sâu yên tĩnh, xét nghiệm tìm thấy độc chất trong dịch dạ dày, nước tiểu.
4. ĐIỀU TRỊ
4.1. Nguyên tắc
Đảm bảo các nguyên tắc ổn định các tình trạng cấp cứu của bệnh nhân.
Sử dụng chống giải độc đặc hiệu, chỉ định lọc máu sớm nếu có bằng chứng rõ ràng. Sử dụng kết hợp diễn biến của khoảng trống ALTT và toan chuyển hóa, khoảng trống anion để định hướng nhanh chẩn đoán và xử trí. Xét nghiệm nồng độ methanol và ethanol cho cơ sở chắc chắn.
Điều trị triệu chứng và các biến chứng, điều trị hỗ trợ.
4.2. Điều trị cụ thể
4.2.1. Các biện pháp điều trị cơ bản
+ Hôn mê sâu, co giật, ứ đọng đờm rãi, tụt lưỡi, suy hô hấp, thở yếu, ngừng thở: nằm nghiêng, đặt canun miệng, hút đờm rãi, thở ôxy, đặt nội khí quản, thở máy với chế độ tăng thông khí (tùy theo mức độ).
+ Tụt huyết áp: truyền dịch, thuốc vận mạch nếu cần.
+ Dinh dưỡng: Truyền glucose 10-20% nếu hạ đường huyết, (truyền glucose ưu trương để bổ sung năng lượng), có thể bolus ngay 25-50 g đường 50-100 mL loại glucose 50% nếu hạ đường huyết ban đầu.
+ Vitamin B1 tiêm bắp 100-300mg (người lớn) hoặc 50mg (trẻ em), trước khi truyền glucose.
+ Nôn nhiều: tiêm thuốc chống nôn, uống thuốc bọc niêm mạc dạ dày, tiêm thuốc giảm tiết dịch vị, bù nước điện giải bằng truyền tĩnh mạch.
+ Tiêu cơ vân: truyền dịch theo CVP, cân bằng điện giải, đảm bảo nước tiểu 150 - 200 mL/giờ.
+ Hạ thân nhiệt: ủ ấm.
+ Lưu ý phát hiện và xử trí chấn thương và biến chứng khác.
4.2.2. Điều trị tẩy độc và tăng thải trừ chất độc:
+ Đặt sonde dạ dày và hút dịch nếu bệnh nhân đến trong vòng 1 giờ và bệnh nhân nôn ít. Bệnh nhân đến muộn hơn nhưng uống số lượng lớn vẫn có thể cân nhắc hút.
Tăng thải trừ chất độc:
+ Đảm bảo lưu lượng nước tiểu: đảm bảo huyết áp và bệnh nhân không thiếu dịch, tăng lưu lượng nước tiểu, tiêm tĩnh mạch, người lớn tổng liều có thể tới 1 g/ngày, liều trẻ em 0,5-1,5mg/kg/ngày.
+ Lọc máu cơ thể: có tính quyết định
(1) Chỉ định: bệnh nhân được chẩn đoán ngộ độc methanol có:
+ Nồng độ methanol máu > 50mg/dL hoặc khoảng trống ALTT > 10mOsm/kg.
+ Toan chuyển hóa rõ bất kể nồng độ methanol.
+ Bệnh nhân có rối loạn về nhìn.
+ Suy thận không đáp ứng với điều trị thường quy.
+ Ngộ độc methanol ở người nghiện rượu bất kể nồng độ methanol máu
(2) Phương thức lọc:
+ Lọc máu thẩm tách (thận nhân tạo): cho bệnh nhân huyết động ổn định (huyết áp bình thường, không bị suy tim nặng). Có thể có hiện tượng tái phân bố methanol từ các tổ chức trở lại máu, do vậy cần theo dõi khoảng trống ALTT, khí máu, nồng độ methanol ngay sau lọc để xét chỉ định lọc tiếp.
+ Lọc máu liên tục: áp dụng cho bệnh nhân huyết động không ổn định, lọc liên tục tránh được hiện tượng tái phân bố methanol tới khi methanol âm tính và khí máu bình thường.
+ Lọc màng bụng: áp dụng cho cơ sở không có các phương tiện lọc máu trên.
4.2.3. Thuốc giải độc đặc hiệu
* Ethanol và fomepizole (4-methylpyrazole): ngăn cản việc methanol chuyển hóa thành các chất độc (axit formic và format), methanol tự do sẽ được đào thải khỏi cơ thể qua thận hoặc lọc máu. Khi ngừng các thuốc này hoặc dùng không đủ và bệnh nhân không được lọc máu, methanol tiếp tục được chuyển hóa và gây độc.
Chỉ định:
(1) Bệnh sử có uống methanol, và có khoảng trống ALTT >10 mOsm/kg khi chưa có kết quả xét nghiệm nồng độ. (2) Nồng độ methanol > 20mg/dL.
(3) Bệnh sử nghi ngờ ngộ độc methanol và có ít nhất 2 trong các tiêu chuẩn sau: pH <7,3; HCO3<20mmHg; khoảng trống ALTT >10mOsm/kg.
(4) Nhiễm toan chuyển hóa không giải thích được nguyên nhân và có khoảng trống ALTT >10mOsm/kg.
Ethanol hoặc fomedizole nên được dùng ở các bệnh nhân sẽ và đang được lọc máu liên tục hoặc trong thời gian chờ đợi lọc máu thẩm tách để ngăn chặn quá trình chuyển hóa gây độc tiếp diễn của methanol trong khi chưa được loại bỏ khỏi cơ thể.
Thuốc dùng:
(1) Ethanol hiệu quả, rẻ tiền nhưng có một số tác dụng phụ (tác dụng trên thần kinh trung ương, hạ đường huyết, rối loạn nước điện giải. Chế phẩm ethanol tĩnh mạch dễ dùng cho bệnh nhân hơn, dễ theo dõi và điều chỉnh liều hơn ethanol đường uống.
(2) Fomepizole hiệu quả, dễ dùng và theo dõi nhưng rất đắt tiền.
Cách dùng ethanol đường uống:
+ Loại ethanol dùng: loại rượu uống, sản phẩm đảm bảo an toàn và có ghi rõ độ cồn (%).
+ Cách pha: pha thành rượu nồng độ 20% (1ml chứa 0,16 gram ethanol).
+ Liều ban đầu: 800 mg/kg (4ml/kg), uống (có thể pha thêm đường hoặc nước quả) hoặc nhỏ giọt qua sonde dạ dày.
+ Liều duy trì: Người không nghiện rượu: 80 - 130 mg/kg/giờ (0,4 đến 0,7ml/kg/giờ), ở người nghiện rượu: 150 mg/kg/giờ (0,8 mL/kg/giờ), uống hoặc qua sonde dạ dày.
+ Liều dùng duy trì trong và sau khi lọc máu: 250 đến 350 mg/kg/giờ (1,3 đến 1,8 mL/kg/giờ), uống hoặc qua sonde dạ dày.
Theo dõi:
+ Nồng độ ethanol máu (nếu có điều kiện), duy trì 100-150mg/dL.
+ Theo dõi tri giác, nôn, uống thuốc, tình trạng hô hấp, mạch, huyết áp, đường máu, điện giải máu. Xử trí tai biến và cần đảm bảo bệnh nhân được cung cấp đủ glucose, đặc biệt trẻ em.
+ Ngừng ethanol khi đạt các tiêu chuẩn sau:
* Khoảng trống thẩm thấu máu về bình thường hoặc nồng độ methanol máu <10m/dL.
* Tình trạng nhiễm toan chuyển hóa như mô tả trên và lâm sàng (đặc biệt thần kinh trung ương) đã cải thiện.
4.2.4. Thuốc hỗ trợ
+ Axit folic hoặc leucovorin, thúc đẩy quá trình giải độc của cơ thể (chuyển hóa acid formic và format), 1-2mg/kg/lần, dùng 4-6 giờ/lần, ở bệnh nhân lọc máu dùng thêm 1 liều trước và 1 liều khi kết thúc lọc máu.
+ Natribicarbonate: cho khi nhiễm toan chuyển hóa, liều 1-2mEq/kg cho cả trẻ em và người lớn, điều chỉnh để pH >7,25.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
5.1. Tiên lượng
Nhẹ và nhanh ổn định nếu ngộ độc nhẹ, được điều trị sớm và đúng.
Nặng nếu uống nhiều methanol, đến viện muộn, đã có các biến chứng, không được điều trị giải độc và lọc máu.
5.2. Biến chứng
Hôn mê, suy hô hấp, tụt huyết áp, tổn thương não (nhân bèo, nhân đuôi), mù mắt, hạ thân nhiệt, hạ đường máu, viêm dạ dày, rối loạn nước, điện giải, sặc phổi, viêm phổi, tiêu cơ vân, suy thận, tử vong.
6. PHÒNG BỆNH
Hạn chế uống rượu, chỉ uống các loại rượu thực phẩm có nguồn gốc rõ ràng, quản lý các hóa chất, cồn công nghiệp,… Kiểm soát và ngăn chặn nạn rượu giả.
TÀI LIỆU THAM KHẢO
1. Nguyễn Quốc Anh, Ngô Quý Châu (2012), “Hướng dẫn chẩn đoán và điều trị bệnh nội khoa”, NXB Y học, Hà Nội.
2. Nguyễn Trung Nguyên (2012), “Ngộ độc cấp ethanol và methanol”, Chống độc cơ bản, NXB Y học, trang 121-138.
3. Sage W. Wiener (2011), “Toxic alcohols”, Goldfrank’s Toxicologic Emergencies, 9th Edition, Mc Graw-Hill, P. 1400-1410.
4. Poison Index Managements (2012), “Methanol”, Micromedex 2.0, Thomson Reuters, USA.
NGỘ ĐỘC CẤP AMPHETAMIN
1. ĐỊNH NGHĨA
Edeleano lần đầu tiên tổng hợp amphetamin vào năm 1887, tuy nhiên chỉ đến những năm 1920, trong khi nghiên cứu thuốc điều trị bệnh hen, Alles khám phá dextroamphetamin và Ogata phát hiện ra methamphetamin, và sau đó amphetamin được xử dụng trên lâm sàng. Amphetamin có chứa trong một số loại thuốc như Benzphetamine, Diethylpropion, Phendimetrazine, Phenmetrazine, và Phentermine có tác dụng gây chán ăn điều trị béo phì. Dextroamphetamin (Dexedrine) và methylphenidat (Ritalin) điều trị rối loạn giấc ngủ và giảm tập trung ở trẻ em.
Các chất kích thích sau đó đã được sử dụng rộng rãi, dẫn đến các hình thức lạm dụng đa dạng. Lạm dụng thuốc kích thích đã được báo cáo từ năm 1936 và dẫn đến lệnh cấm của cơ quan quản lý thuốc và thực phẩm Mỹ vào năm 1959. Trong những năm 1960, các dẫn xuất amphetamin khác nhau như methylenedioxyamphetamin (MDA) và para-methoxyamphetamin (PMA) được phổ biến rộng rãi như chất gây ảo giác. Đạo luật kiểm soát chất gây nghiện của Mỹ năm 1970 xếp chất kích thích trong nhóm ma túy. Trong những năm 1980, ma túy tổng hợp, chủ yếu là các dẫn xuất methylenedioxy amphetamin và methamphetamin, trở nên rất thịnh hành, trong đó được biết đến nhiều nhất là 3,4 - methylen dioxymethamphetamin (MDMA) và 3,4 methylenedioxyethamphetamin (MDEA).
Amphetamin, methamphetamin, MDMA (thuốc lắc), paramethoxyamphetamin (PMA) và một vài dẫn xuất khác của amphetamin hiện nay là những ma túy tổng hợp có tác dụng kích thích và gây ảo giác được xử dụng phổ biến nhất.
Cơ chế ngộ độc
Amphetamin có tác dụng kích thích làm giải phóng catecholamin đặc biệt là dopamin và norepinephrin ở đầu tận thần kinh, ức chế tái hấp thu catecholamin và ức chế monoamine oxidase. Amphetamines đặc biệt là MDMA, PMA, fenfluramin, và dexfenfluramin, cũng gây giải phóng serotonin và ức chế tái hấp thu serotonin tại xynap thần kinh.
Dược động học
Các chất này được hấp thu tốt qua đường uống và có thể tích phân bố lớn (Vd = 3-33 L/kg), chuyển hóa chủ yếu ở gan. Đào thải của hầu hết amphetamin phụ thuộc vào pH niệu, pH niệu axit thì amphetamin được đào thải nhanh hơn.
2. NGUYÊN NHÂN
Thường do lạm dụng ma túy tổng hợp.
3. CHẨN ĐOÁN
a. Lâm sàng:
Dựa vào hỏi bệnh có dùng amphetamin và có triệu chứng lâm sàng của ngộ độc thuốc cường giao cảm.
- Triệu chứng thần kinh trung ương: nói nhiều, lo âu, mất ngủ, kích thích, co giật và hôn mê. Có thể bị xuất huyết não do tăng huyết áp hoặc do viêm mạch.
- Biểu hiện ngoại vi cấp: vã mồ hôi, run, tăng trương lực cơ, nhịp nhanh, tăng huyết áp, nhồi máu cơ tim cấp (thậm chí ngay cả với mạch vành bình th- ường). Nếu tiêm nhầm vào động mạch gây co mạch có thể dẫn đến hoại tử.
- Tử vong do nhịp nhanh thất, co giật, xuất huyết não hoặc do tăng thân nhiệt. Tăng thân nhiệt là hậu quả của co giật và tăng vận cơ quá mức và có thể gây tổn thương não, tiêu cơ vân, và suy thận.
- Hội chứng serotonin: rung giật cơ, máy cơ, kích thích, vã mồ hôi, rung giật nhãn cầu, tăng phản xạ gân xương đặc biệt ở chi dưới, tăng trương lực cơ, tăng thân nhiệt.
- Dùng kéo dài amphetamin gây sút cân, bệnh cơ tim, tăng áp động mạch phổi, có những động tác lập lại (như cào trên da), hoang tưởng, tâm thần. Những rối loạn tâm thần có thể kéo dài nhiều ngày hoặc hàng tuần. Sau khi ngừng thuốc, bệnh nhân mệt mỏi, ngủ nhiều, ăn nhiều và trầm cảm kéo dài nhiều ngày.
- Thời gian xuất hiện triệu chứng: sau uống là 1 giờ, trong vòng vài phút với đường tiêm. Thời gian tác dụng kéo dài 2 tới 12 giờ với liều thông thường, nếu dùng liều lớn có thể kéo dài tới 48 giờ.
- Mức độ nặng của ngộ độc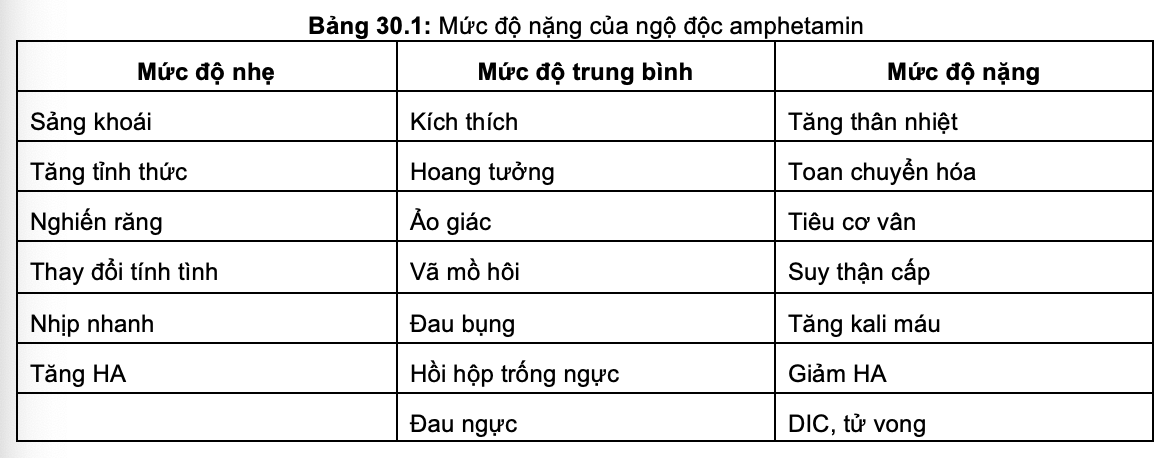
b. Cận lâm sàng
- Xét nghiệm đặc hiệu: amphetamin và các dẫn chất được phát hiện trong nước tiểu, giúp chẩn đoán xác định. Không có liên quan giữa nồng độ amphetamin huyết thanh với mức độ nặng trên lâm sàng và do đó thường không định lượng amphetamin máu. Các dẫn xuất của amphetamin và các amin adrenergic có thể phản ứng chéo khi làm bằng phương pháp miễn dịch, để chẩn đoán cần làm thêm các xét nghiệm khác như sắc ký lớp mỏng, sắc ký khí khối phổ.
- Xét nghiệm khác: ĐGĐ, đường máu, ure, creatinin, CK, CKMB, troponin T, tổng phân tích nước tiểu, đông máu cơ bản. Điện tim 12 chuyển đạo và mắc monitor theo dõi điện tim, CT sọ não (nếu nghi ngờ xuất huyết não). Siêu âm tim và đặt catheter động mạch phổi trong trường hợp nghi ngờ bệnh van tim và tăng áp mạch phổi.
c. Chẩn đoán xác định: hoàn cảnh sau dùng ma túy tổng hợp, lâm sàng có hội chứng adrenergic, xét nghiệm có amphetamin trong nước tiểu.
d. Chẩn đoán phân biệt:
Ngộ độc các ma túy tổng hợp khác
4. ĐIỀU TRỊ
a. Nguyên tắc điều trị
Hồi sức là điều trị cơ bản. Không có thuốc giải độc đặc hiệu.
b. Điều trị cụ thể
■ Cấp cứu và các biện pháp hồi sức:
- Khai thông đường thở và thông khí nhân tạo nếu cần.
- Điều trị kích thích, co giật, hôn mê và tăng thân nhiệt. Benzodiazepin có hiệu quả tốt trong điều trị chống co giật, ngoài ra các butyrophenon (Haloperidol và Droperidol) cũng được dùng.
- Tiếp tục theo dõi thân nhiệt, điện tim và các dấu hiệu sinh tồn khác trong ít nhất là 6 giờ.
- Điều trị tăng huyết áp: tốt nhất được điều trị bằng thuốc an thần, nếu không hiệu quả dùng thuốc giãn mạch ngoại vi như phentolamin hoặc nitroprussid.
- Cơn nhịp nhanh bằng propranolol hoặc esmolol.
■ Dùng than hoạt và rửa dạ dày là không cần thiết nếu uống một lượng nhỏ hoặc trung bình.
■ Rửa ruột toàn bộ được cân nhắc khi uống để vận chuyển ma túy (số lượng lớn).
■ Thuốc giải độc đặc hiệu: không có
■ Tăng đào thải: lọc máu ngắt quãng và lọc máu qua cột than hoạt không hiệu quả.
■ Axit hóa nước tiểu làm tăng đào thải dextroamphetamin nhưng không được khuyến cáo vì nguy cơ làm tăng ngộ độc myoglobin với thận.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
Hồi phục hoàn toàn nếu không có biến chứng. Dùng ma túy tổng hợp có thể dẫn đến nhiều vấn đề về tâm thần.
6. PHÒNG BỆNH
Truyền thông giáo dục phòng chống ma túy.
TÀI LIỆU THAM KHẢO
1. Vũ Văn Đính, Nguyễn Thị Dụ (2003), Hồi sức cấp cứu toàn tập, Nhà xuất bản Y học, Hà Nội.
2. McKinney P.E. (2005), “Amphetamines and derivatives”, Critical Care Toxicology, Elsevier Mosby, P. 761-776.
3. Chiang W.K. (2011), “Amphetamines”, Goldfrank’s Toxicologic Emergencies, 9th edition; McGraw-Hill, P. 1078-1090.
4. Henry J. A. (2001), “Chapter 76: Amphetamines”, Clinical Toxicology, WB Saunders, P. 620-626.
5. National Poisons Centre of New Zealand (2014), “Amphetamine”, TOXINZ poison information.
NGỘ ĐỘC MA TÚY NHÓM ÔPI
1. ĐỊNH NGHĨA
Ma túy là một vấn đề nhức nhối của xã hội trong nhiều năm qua. Ma túy thường dùng là ôpi, trong đó phổ biến nhất là Heroin. Dùng những chất gây nghiện này phải tăng dần liều mới đạt được đáp ứng “khoái cảm” nên dễ ngộ độc và nhanh chóng dẫn đến tử vong. Do vậy ngộ độc cấp ôpi trong những năm gần đây cũng gia tăng ở mức báo động.
1.1. Các khái niệm cơ bản
- Opiat: Các chất có nguồn gốc từ nhựa cây thuốc phiện (Opium poppy). Thực tế thường dùng để chỉ các dẫn chất của morphin.
- Opioid: Các hợp chất mà tất cả các tác dụng trực tiếp đều bị naloxon đối kháng.
Các opioid được phân loại thành dạng tự nhiên, bán tổng hợp, và tổng hợp.
1.2. Các receptor đặc hiệu của ôpi tại thần kinh trung ương dẫn đến hiệu quả khác biệt của các opioid. Có ít nhất 4 receptor khác nhau đã được xác định, một vài loại lại được chia ra thành các dưới nhóm: mu, kappa, sigma, và delta. Các receptor này tập trung ở các vùng của hệ thần kinh trung ương tham gia nhận cảm và dẫn truyền cảm giác đau. Hiệu quả sinh lý của các chất kích thích các receptor ôpi thuần túy chủ yếu trung gian qua receptor mu. Một vài chất đối kháng ôpi thuần túy (naloxon, naltrexon) tác dụng trên cả 4 receptor.
2. NGUYÊN NHÂN
Bệnh nhân NĐC ôpi đến viện có thể sau chích, hút, hít hoặc do đường qua da. Người nghiện ma túy thường bị quá liều do đổi dùng thuốc sang người bán khác vì vậy tính sai liều, hoặc lần đầu dùng lại sau một thời gian cai thuốc. Thực tế cũng thường gặp ngộ độc do tăng liều để đạt khoái cảm. Tuy nhiên cũng cần phải xét đến khả năng cố ý dùng quá liều để tự tử hoặc bị đầu độc. Trẻ em có thể bị tai nạn ngộ độc do uống viên ôpi hoặc dán hay uống các miếng dán ngoài da. Những người không nghiện ma túy có thể ngộ độc đường uống do cố tình (tự tử) hoặc do tai nạn điều trị.
3. CHẨN ĐOÁN
3.1. Lâm sàng
Ức chế thần kinh trung ương
Là một trong 3 tiêu chuẩn của ngộ độc opiat. Các dấu hiệu thay đổi từ lơ mơ, ngủ gà tới hôn mê. Các chất có tác dụng hỗn hợp kích thích - đối kháng như pentazocin và butorphanol gây phản ứng bồn chồn hay thậm chí loạn thần do tác dụng kích thích thụ thể sigma. Hiếm gặp co giật do quá liều opioid tinh chế ngoại trừ ở trẻ em hoặc ngộ độc propoxyphen và meperidin.
Đồng tử co nhỏ
Là dấu hiệu lâm sàng kinh điển thứ hai ở các nạn nhân ngộ độc opioid và thấy ở hầu hết các trường hợp. Co đồng tử do các tác động trên thần kinh phó giao cảm tới đồng tử (Nhân Edinger-Westphal).
Ức chế hô hấp có thể gây tử vong
Là đặc điểm thứ ba của ngộ độc ôpi. Đầu tiên giảm tần số thở, chưa giảm biên độ thở. Khi ngộ độc nặng hơn, thấy tím và thở rất chậm.
Thở nhanh nông có thể thấy ở bệnh nhân phù phổi cấp tổn thương. Các bệnh nhân này phân tích khí máu động mạch cho thấy giảm ôxy máu, tăng CO2 máu và toan hô hấp. Phù phổi cấp tổn thương không phải hiếm gặp ở các bệnh nhân ngộ độc heroin, có thể do uống hoặc chích, hút và được xem là 1 biến chứng nặng của bệnh nhân quá liều ma túy. Các bằng chứng trên phim X quang có thể xuất hiện chậm trong vòng 24 giờ. Nguyên nhân chưa rõ ràng, có thể do cơ chế thông qua các hoạt động thần kinh khởi phát từ sự thiếu ôxy thần kinh trung ương; do đó, các bệnh nhân không hôn mê và ngừng thở không có nguy cơ xuất hiện biến chứng này. Bệnh nhân trào nhiều bọt hồng, ran ẩm, ran nổ khắp 2 phế trường nhưng không thấy tĩnh mạch cổ nổi và ngựa phi. CVP bình thường hoặc thấp. X quang ngực thấy kích thước bóng tim bình thường, tổn thương phổi rất khác biệt từ hình mờ khu trú ở 1 phổi tới hình ảnh kinh điển thâm nhiễm khắp 2 bên, nhất là vùng rốn phổi và đáy phổi.
Do tác dụng ức chế thần kinh trung ương của ôpi, phải xét chẩn đoán viêm phổi do sặc khi thấy các biểu hiện trên lâm sàng và hình mờ trên phim X quang. Có thể khó xác định chẩn đoán này ban đầu, nhưng phải nghĩ tới nếu tổn thương trên X quang không hết sau 48 giờ điều trị.
Tác dụng trên hệ tim mạch
Ôpi có rất nhiều tác dụng trực tiếp trên hệ thống tim mạch. Tăng dung tích hệ tĩnh mạch (nhờ đó morphin có tác dụng điều trị phù phổi cấp huyết động) gây giảm cả HA tâm thu và tâm trương. Dấu hiệu này thường không thấy rõ khi bệnh nhân nằm. Không có tác dụng trên tính co bóp và tính dẫn truyền của cơ tim ngoại trừ propoxyphen, meperidin hoặc pentazocin. Các loạn nhịp tim cũng thường là do thiếu ôxy hơn là do bản thân ôpi (tuy nhiên cũng ngoại lệ với propoxyphen). Ngoại trừ quá liều propoxyphen, tụt HA đáng kể phải đi tìm các nguyên nhân khác như đồng thời cũng ngộ độc các chất khác, sốc giảm thể tích (chấn thương) sốc kiểu phản vệ.
Nghe tim có tiếng thổi ở bệnh nhân nghiện chích ma túy nhiều khả năng có viêm nội tâm mạc và biểu hiện tâm phế có thể do tăng áp lực mạch phổi do tiêm các chất bẩn hoặc do các chất phụ gia.
Các biến chứng tim mạch của heroin
Sốc, trụy tim mạch: bệnh nhân ngộ độc heroin do tiêm chích có thể vào viện trong tình trạng sốc. Sốc có thể là do suy tim toàn bộ cấp, hoặc do tiêm độc chất vào tuần hoàn (hội chứng sốc do độc tố - toxic shock syndrom).
Các biến chứng tim mạch khác là loạn nhịp chậm và loạn nhịp nhanh do quinin, rung nhĩ kịch phát, QT kéo dài, viêm nội tâm mạc, ngừng tim do tăng kali máu, tâm trương kéo dài, phình mạch dạng nấm.
Các tác dụng trên hệ tiêu hóa
Ôpi ban đầu gây kích thích vùng nhận cảm hóa học ở hành não dẫn đến buồn nôn và nôn; dùng các liều tiếp theo lại có tác dụng ức chế vùng này và sau đó rất khó gây nôn.
Nhu động ruột giảm trong khi trương lực các cơ thắt tăng (ví dụ, cơ vòng ở hậu môn, bóng Vater). Nghe tiếng nhu động giảm và bụng có thể chướng. Do tồn đọng lâu ở dạ dày có thể dẫn đến hấp thu thuốc rất chậm và làm cho thải trừ thuốc qua đường tiêu hóa có thể chậm tới 27 giờ sau khi uống.
Các biến chứng khác của NĐC ôpi bao gồm ứ đọng nước tiểu do tăng trương lực cơ thắt, suy thận cấp do tiêu cơ vân cấp, hạ đường máu và hạ thân nhiệt.
3.2. Cận lâm sàng
Khi bệnh nhân vào viện, lấy mẫu máu làm công thức máu, khí máu động mạch, glucose, urê, creatinin, GPT, GOT, CK, điện giải, barbiturat, các thuốc an thần khác, kháng nguyên và kháng thể của virus viêm gan.
Lấy nước tiểu để xét nghiệm opiat. Nồng độ heroin trong máu không có giá trị nhiều về lâm sàng nhưng có thể phát hiện được trong vòng 36 giờ.
Cấy máu hệ thống nếu có bằng chứng tắc mạch phổi nhiễm trùng hoặc viêm nội tâm mạc. Soi và cấy vi khuẩn đờm. Cấy vết loét da. Nếu có bằng chứng chấn thương sọ não, chụp X quang sọ, CT scan sọ não và làm điện não nếu có chỉ định.
3.3. Chẩn đoán xác định
Dựa vào lâm sàng: hoàn cảnh sau chích, hít heroin, tam chứng ức chế thần kinh trung ương, đồng tử co nhỏ, ức chế hô hấp và xét nghiệm opiat nước tiểu.
3.4. Chẩn đoán phân biệt
● Xuất huyết thân não
● Ngộ độc các thuốc an thần, gây ngủ, gây mê, rượu, chống trầm cảm (seduxen, phenobarbital, amitriptilin...)
● Các chất gây co đồng tử: PHC, cacbamat …
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
Hồi sức hô hấp và sử dụng thuốc giải độc đặc hiệu naloxon là các điều trị cơ bản.
4.2. Điều trị cụ thể
4.2.1. Hồi sức
Hồi sức hô hấp: bóp bóng oxy, đặt NKQ thở máy.
Các bệnh nhân NĐC heroin cần theo dõi trong viện 24 đến 48 giờ.
Dùng vận mạch cho các bệnh nhân tụt HA. Theo dõi sát tăng gánh thể tích, chú ý đánh giá lượng dịch vào và ra. Sau khi bệnh nhân ổn định có thể chụp phim X quang ngực.
Điều trị phù phổi cấp
Đặt NKQ nếu có chỉ định. Naloxon TM 0,8-1,2mg, tiêm lại cách mỗi 5 phút cho tới khi bệnh nhân tỉnh, thở lại tốt. Tụt HA điều trị bằng vận mạch. Không truyền nhiều dịch ở bệnh nhân phù phổi. Nếu tình trạng bệnh nhân ổn định chụp X quang phổi và làm khí máu theo dõi. Theo dõi liên tục điện tim. Dùng ôxy và có thể phải thở PEEP. Digitalis và lợi tiểu không có nhiều tác dụng vì là phù phổi cấp tổn thương.
4.2.2. Thuốc giải độc đặc hiệu: naloxon
Naloxon là chất giải độc đặc hiệu có tác dụng ức chế ở cả 4 loại receptor ôpi (mu, kappa, sigma, delta). Nhanh chóng dùng naloxon thường cứu được bệnh nhân ngộ độc ôpi.
Liều dùng
- Liều thường có hiệu quả trong điều trị cấp cứu là 1 đến 5 ống (0,4-2mg) tĩnh mạch. Đánh giá điểm Glasgow, nhịp thở, tình trạng suy hô hấp. Nếu không có tác dụng, dùng thêm 1 liều 2mg tĩnh mạch (dùng cách 2-3 phút cho tới tổng liều 10mg). Nếu có đáp ứng 1 phần, tiêm TM cách 15 phút cho tới khi bệnh nhân tỉnh, thở được hoặc không có cải thiện thêm. Nếu có đáp ứng, bắt đầu truyền tĩnh mạch naloxon.
- Phác đồ liều truyền tĩnh mạch liên tục để hồi phục tác dụng giảm đau gây ngủ đã được Goldfrank và cộng sự đề xuất. Truyền tĩnh mạch 4 mg naloxon/lít với tốc độ 400g/giờ (0,4mg/giờ). Ở người lớn, dùng 4 mg/1000ml Glucose 5% truyền 100 ml/giờ.
5. TIẾN TRIỂN VÀ BIẾN CHỨNG
+ Hồi phục hoàn toàn nếu không có biến chứng
+ Di chứng thiếu oxy
+ Biến chứng của tiêm chích bẩn
6. DỰ PHÒNG
- Truyền thông giáo dục phòng chống ma túy.
TÀI LIỆU THAM KHẢO CHÍNH
1. Vũ Văn Đính, Nguyễn Thị Dụ (2003), Hồi sức cấp cứu toàn tập; Nhà xuất bản Y học, Hà Nội.
2. Hahn In Hei, Nelson L.S. (2005), “Opioids”, Critical Care Toxicology; Elsevier Mosby, P. 611-620.
3. Nelson L.S., Olsen D. (2011), “Opioids”, Goldfrank’s Toxicologic Emergencies, 9th edition, McGraw-Hill, P. 559-578.
4. Kleinschmidt K.C., Wainscott M. (2001), “Opioids”, Clinical Toxicology; WB Saunders, P. 627-639.
- Đăng nhập để gửi ý kiến

