NGỘ ĐỘC CHÌ
1. ĐẠI CƯƠNG
- Chì thuộc kim loại nặng có màu trắng xanh, khi tiếp xúc không khí chuyển màu xám bạc. Khi ở dạng PbO (chì oxit) màu đỏ và vàng cam.
- Chì không có vai trò có lợi về sinh lý với cơ thể. Nồng độ chì máu toàn phần bình thường < 10 µg/dL (Mỹ), nồng độ lý tưởng là 0 µg /dL. Nồng độ chì cho phép ở các nước đang phát triển là 20 mcg/dl.
2. NGUYÊN NHÂN
- Thuốc cam, thuốc sài không rõ nguồn gốc.
- Môi trường: ô nhiễm không khí, nguồn nước sinh hoạt, bụi đất và ô nhiễm từ hoạt động sản xuất công nghiệp có chì.
- Nghề nghiệp: Sản xuất và tái chế chì, sơn, xăng loại có chì, sửa chữa bộ tản nhiệt động cơ, sản xuất thủy tinh, thu gom phế liệu, nung, nấu chì, tinh chế chì, đúc, cắt chì, sơn, công nhân xây dựng (làm việc với sơn chì), sản xuất nhựa polyvinyl chloride, phá, dỡ bỏ tàu, sản xuất, sửa chữa và tái sử dụng ắc quy.
- Thực phẩm: đồ hộp có chất hàn gắn hộp sử dụng chì, đồ nấu ăn bằng chì, các nguồn thực phẩm bị ô nhiễm từ môi trường do không được kiểm soát tốt.
- Tai nạn: Bệnh nhân bị bắn đạn chì tồn tại lâu trong cơ thể không được gắp bỏ..
- Nguồn khác: Vật dụng (VD đồ gốm, sứ thủ công có chì), pin có chì, đồ chơi có chì.
3. CHẨN ĐOÁN
3.1. Triệu chứng lâm sàng, cận lâm sàng, mức độ ngộ độc chì
1. Biểu hiện triệu chứng lâm sàng theo mức độ ngộ độc chì ở trẻ em


3.2. Chẩn đoán xác định
- Bệnh sử có tiền sử dùng thuốc cam không rõ nguồn gốc, tính chất nghề nghiệp, môi trường sống xung quanh, các thành viên sống cùng môi trường... gợi ý có nguy cơ ngộ độc chì.
- Triệu chứng: Các triệu chứng không đặc hiệu, phụ thuộc mức độ ngộ độc và ngộ độc cấp hay mãn tính.
- Thần kinh: ngộ độc cấp đau đầu, kích thích, nôn mửa, hôn mê, phù não điện não có sóng bất thường sóng kiểu động kinh các sóng theta, delta..., ngộ độc mãn có thể không triệu chứng.
- Huyết học: Thiếu máu, tan máu, HC hạt ưa kiềm
- Tiêu hóa: có thể có cơn đau bụng chì, táo bón, tiêu chảy. XQ nếu ngộ độc thuốc dạng nang hoàn có thể có hình ảnh cản quang.
- Cơ xương khớp: có thể có đau khớp, XQ tổn thương tăng đậm độ sụn khớp đầu xương dài.
- Thận: có thể tổn thương ống thận.
-Nồng độ chì máu toàn phần: > 10 µg/dL, là tiêu chuẩn quan trọng nhất.
3.3. Chẩn đoán nguyên nhân: xét nghiệm mẫu thuốc uống, mẫu nước sinh hoạt, các vật dụng nghi ngờ nhiễm chì...v.v
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
- Xác định nguồn chì và ngừng phơi nhiễm.
- Phân loại mức độ ngộ độc có kế hoạch theo dõi điều trị: Nhập viện mức độ ngộ độc trung bình và nặng hoặc diễn biến phức tạp cần theo dõi sát và thăm dò kỹ hơn.
- Mục tiêu điều trị: chì máu < 10 µg/dL và ổn định (hai lần xét nghiệm cuối cùng cách nhau 3 tháng).
4.2. Điều trị cụ thể
a) Điều trị triệu chứng, điều trị hỗ trợ:
- Xử trí các cấp cứu: suy hô hấp, co giật, hôn mê, tăng áp lực nội sọ,...theo phác đồ cấp cứu.
- Dùng thuốc chống co giật đường uống nếu có sóng động kinh trên điện não.
- Truyền máu nếu thiếu máu nặng.
- Dùng thuốc chống co thắt nếu đau bụng.
b) Hạn chế hấp thu, đào thải độc chất:
- Rửa dạ dày: nếu mới uống, nuốt chì dạng viên thuốc, bột trong vòng 6 giờ.
- Rửa ruột toàn bộ.
- Nội soi lấy dị vật có chì, khi có hình ảnh mảnh chì, viên thuốc có chì ở vị trí dạ dày trên phim chụp xquang bụng, mảnh chì, viên thuốc có chì vẫn còn ở đại tràng mặc dù đã rửa ruột toàn bộ.
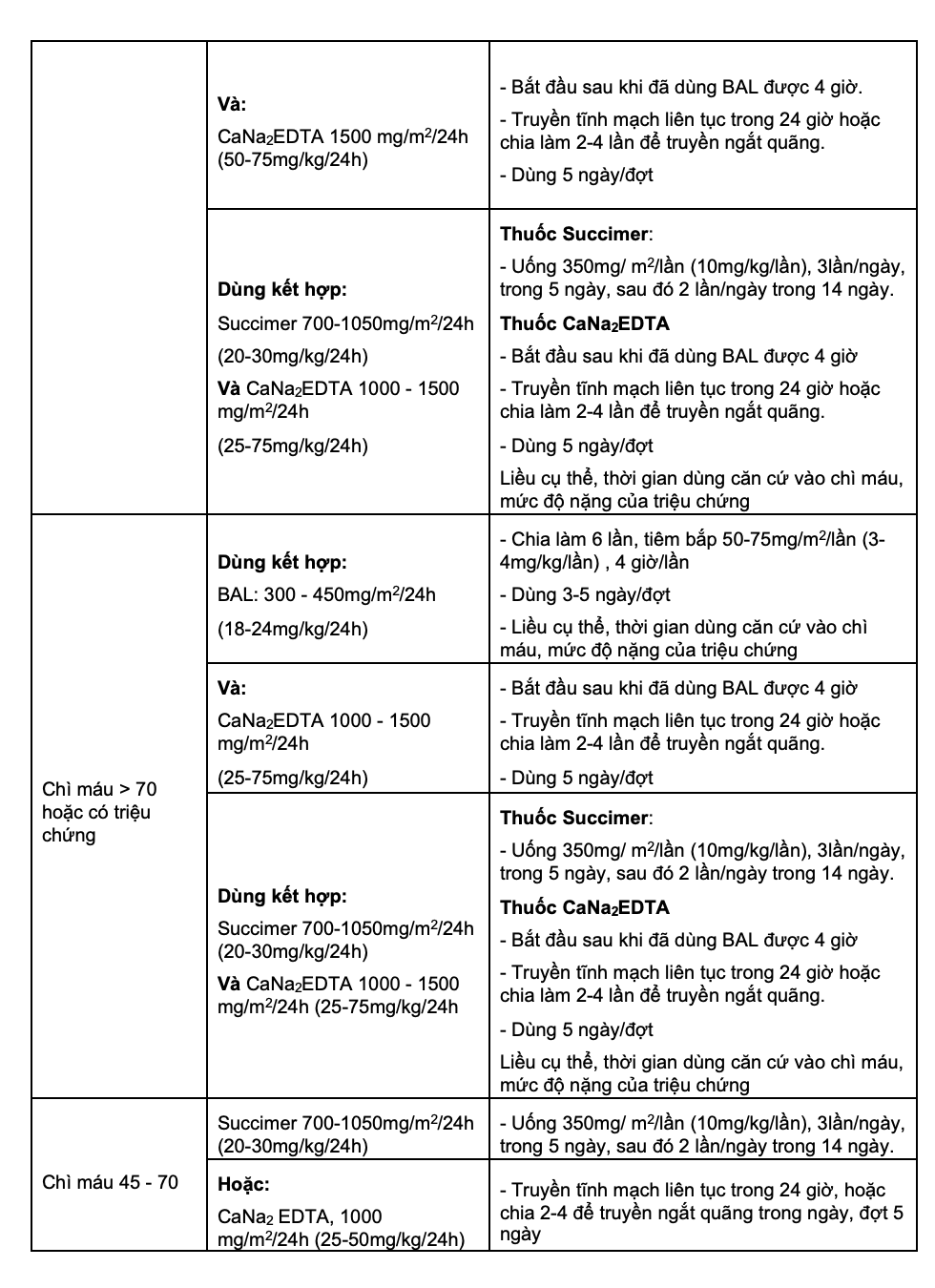
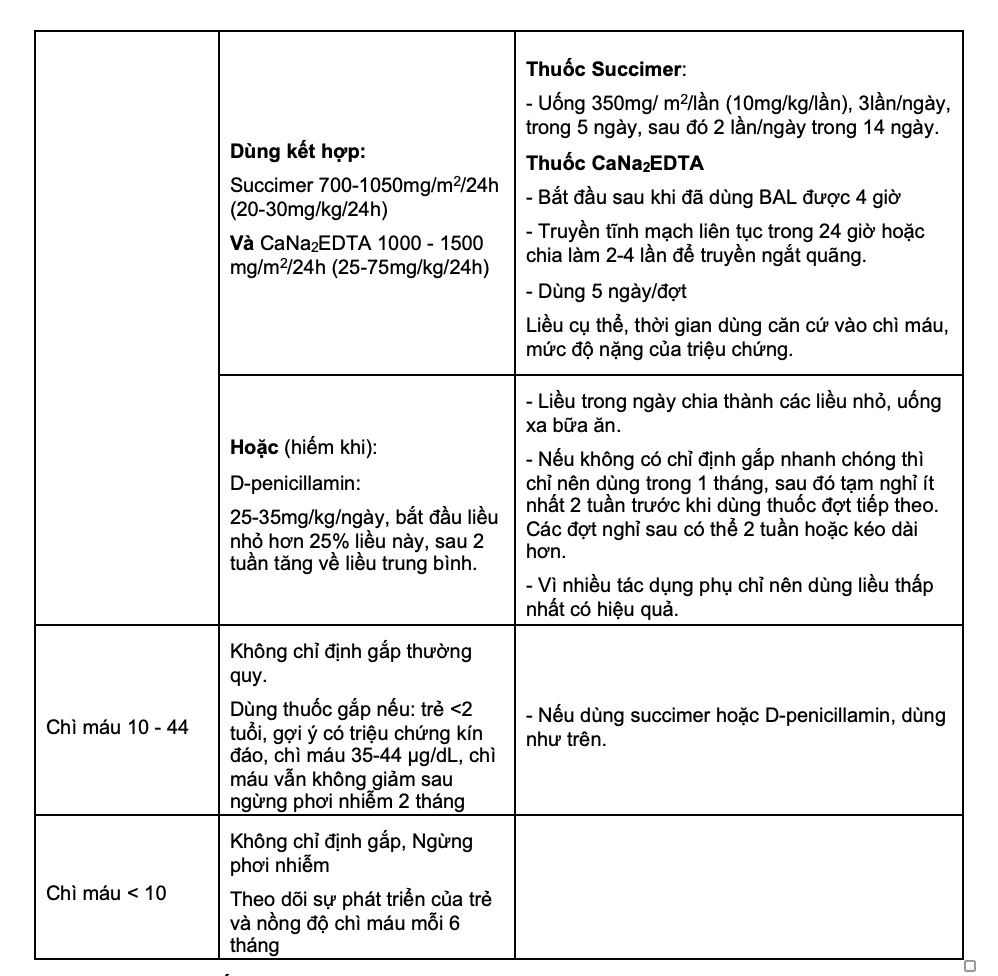
3. Sử dụng thuốc giải độc (gắp chì)
Chỉ định thuốc gắp chì dựa trên nồng độ chì máu, tuổi và triệu chứng của bệnh nhân.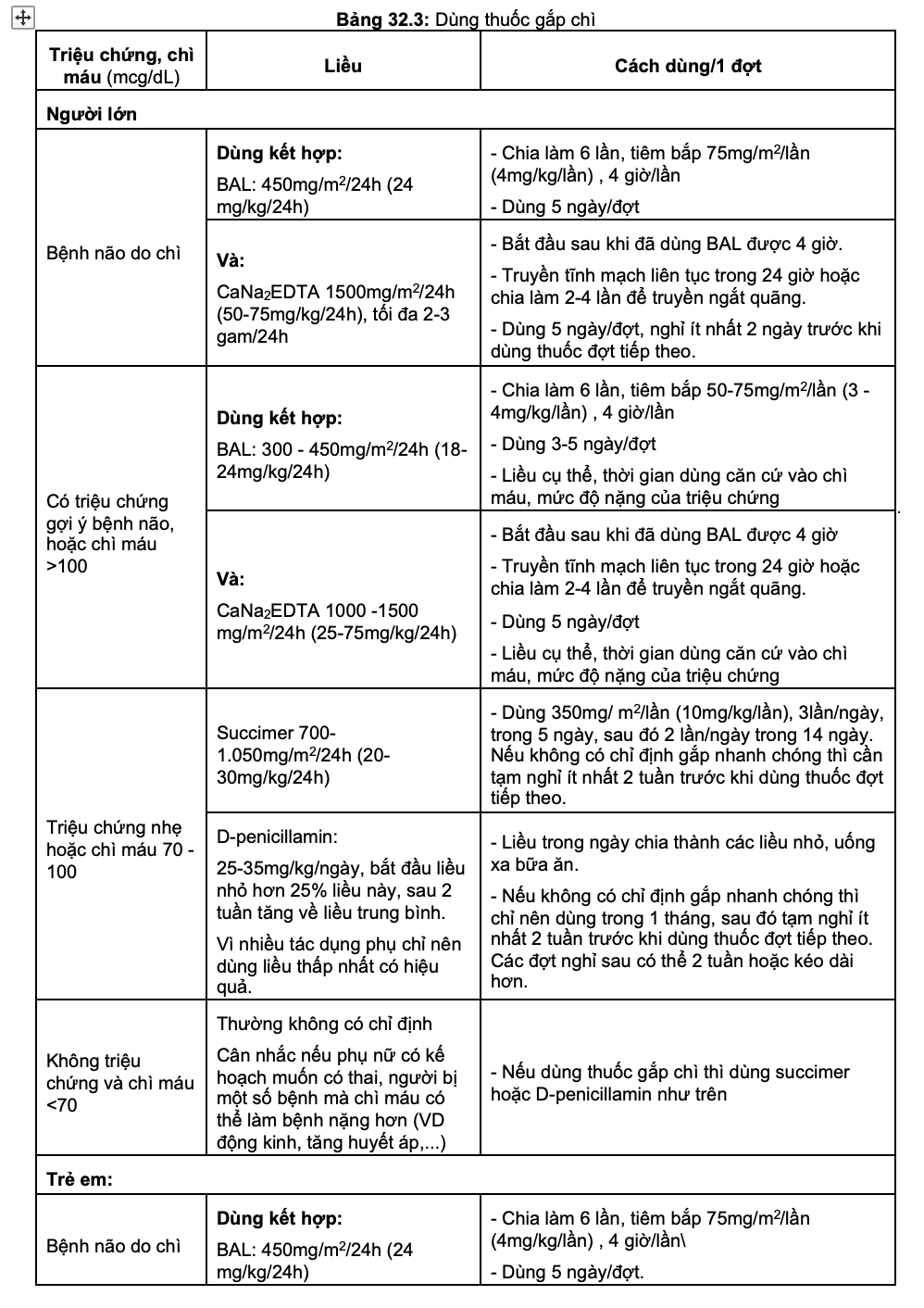
Theo dõi dùng thuốc:
- Triệu chứng lâm sàng, tác dụng không mong muốn của thuốc.
- Chì máu, chì niệu: trước, trong và sau mỗi đợt
- Xét nghiệm cận lâm sàng khác trước, trong, sau đợt điều trị:
- Công thức máu
- Chức năng thận, gan, đường máu, điện giải
- Canxi, sắt, ferritin.
- Tổng phân tích nước tiểu, microalbumin niệu.
- Truyền dịch hoặc uống nước, thuốc lợi tiểu nếu cần để tăng lưu lượng nước tiểu.
- Bổ sung các khoáng chất: canxi, kẽm, sắt,…(lưu ý không bù sắt khi đang dùng BAL)
5. TIẾN TRIỂN VÀ BIẾN CHỨNG:
- Nồng độ chì > 70 µg/dL thường gây hội chứng não cấp ở trẻ nhỏ.
- Khi có hội chứng não cấp dễ tử vong hoặc di chứng thần kinh, tâm thần nặng nề: tỷ lệ tử vong là 65% khi chưa có thuốc gắp chì và giảm xuống <5% khi có các thuốc gắp chì có hiệu quả, 25-30% trẻ sẽ bị di chứng vĩnh viễn bao gồm chậm phát triển trí tuệ (mất khả năng học tập và tự phục vụ), co giật, mù, liệt.
- Phần lớn các trẻ có chì máu tăng nhưng không có triệu chứng rõ và vẫn có nguy cơ chậm phát triển trí tuệ và thể chất, cần phải điều trị.
- Có mối liên quan tỷ lệ nghịch giữa chỉ số IQ của trẻ em và nồng độ chì máu, cứ mỗi 1 µg/dL tăng trong máu có thể làm giảm 1.4 điểm IQ ngay cả khi nồng độ chì máu thấp.
6. DỰ PHÒNG
- Không dùng thuốc cam, thuốc sài không rõ nguồn gốc có chứa chì.
- Không bán, sử dụng xăng, sơn có chứa chì....
- Các ngành sản xuất công nghiệp có chì, tái chế, sản xuất ắc quy cần có vật dụng bảo hộ lao động an toàn, nơi sản xuất cách xa địa bàn dân cư sinh sống.
- Phối hợp các ngành chức năng y tế dự phòng, truyền thông ...phát hiện các vùng địa bàn nhiễm chì và nguy cơ nhiễm chì, khuyến cáo người dân phòng tránh và khám chữa bệnh kịp thời.
TÀI LIỆU THAM KHẢO
1. American Academy of Pediatrics Committee on Drugs (1995), “Treatment guidelines for lead exposure in children”, Pediatrics, 96, P. 155-60.
2. Besunder J.B., Super D.M., Anderson R.L. (1997), “Comparison of dimercaptosuccinic acid and calcium disodium ethylenediaminetetraacetic acid versus dimercaptopropanol and ethylenediaminetetraacetic acid in children with lead poisoning”, J Pediatr.,130 (6), P. 966-71.
3. Centers for Disease Control (2005), Preventing lead poisoning in young children, U.S. Department of Health and Human Services, Public Health Service.
4. Demichele Sg (1984), "Nutrition and lead", Comp Biochem Physiol., 78: P. 401-8.
5. Henretig F. M. (2011), “Lead”, Goldfrank’s Toxicologic Emergencies, 9th edition, McGraw-Hill, P. 722-738.
6. Nillson U., Attewell R., Christofferson Jo, Schutz A, và cs (1991), "Kinetics of lead in bone and blood after end of occupational exposure", Pharmacol Toxicol., 169: P. 477-81.
7. Shannon M., Graef J., Lovejoy F.H. (1988), “Efficacy and toxicity of D- penicillamine in low-level lead poisoning”, J Pediatr., 112, P. 799-804.
8. Shannon M.W., Townsend M.K. (2000), “Adverse effects of reduced-dose d-penicillamine in children with mild-to-moderate lead poisoning”, Ann Pharmacother., 34(1), P. 15-8.
NGỘ ĐỘC KHÍ CARBON MONOXIDE (CO)
1. ĐẠI CƯƠNG
- Khí carbon monoxide (CO) là một sản phẩm thường gặp do cháy không hoàn toàn của các chất có chứa carbon.
- Khí CO rất độc, CO gắn mạnh vào hemoglobin làm giảm khả năng vận chuyển oxy, gây thiếu oxy tổ chức, ức chế hô hấp tế bào, gây thiếu oxy, toan lactic và chết tết bào. CO gắn với myoglobin đặc biệt ở cơ tim gây ức chế cơ tim và giảm cung lượng tim. Đặc biệt CO ức chế cytochrome oxidase và dẫn tới một chuỗi quá trình bệnh sinh, dẫn tới hình thành các chất điều viêm và gốc tự do, gây chết tế bào và tổn thương thần kinh muộn, đặc biệt ở não. Thai nhi đặc biệt nhạy cảm với độc tính của CO.
- Trong xã hội hiện đại, ngộ độc khí CO có tỷ lệ mắc và tỷ vong khá cao. Việc chẩn đoán và xử trí cần nhanh chóng và tích cực mới có thể cứu sống và giảm nguy cơ tổn thương và di chứng với não.
2. NGUYÊN NHÂN
2.1. Khí CO
Bằng giác quan không thể phát hiện được do khí không màu, không mùi, không vị, khuếch tán mạnh, không gây kích thích.
Thời gian bán thải là 4 giờ. Khi thông khí với oxy đẳng áp thì thời gian bán thải còn 80 phút và dưới oxy cao áp thì thời gian bán thải còn 23 phút.
2.2. Các nguồn gốc của khí CO và hoàn cảnh ngộ độc:
Ở Việt Nam thường gặp là:
- Đốt than (đặc biệt bếp than tổ ong), đốt củi, gỗ, than củi, khí gas trong các phòng kín hoặc thiếu thông khí, thường để nấu ăn, sưởi ấm hoặc đun nước (bình nóng trong nhà tắm chạy bằng khí gas).
- Chạy máy phát điện, chạy các động cơ sử dụng xăng dầu ở trong phòng kín hoặc thông khí kém hoặc có thông với phòng hoặc khoang có người (VD khoang hành khách trên tàu xe).
- Các trường hợp sử dụng than, xăng, dầu, khí CO trong công nghiệp nhưng có thông khí kém hoặc do người làm việc đi vào khu vực có nhiều khí CO mà không đảm bảo làm thoáng khí để giải phóng hết khí CO trước khi vào, VD lò nung, các khoang kín,…
- Các tai nạn cháy nhà, cháy các khu vực kín hoặc thông khí hạn chế, có thể với cả nạn nhân và người cứu hộ bị ngộ độc.
3. CHẨN ĐOÁN
3.1. Lâm sàng
Hỏi bệnh thường thấy: ngộ độc thường xảy ra với nhiều người sống trong nhà, vật nuôi trong nhà cũng có thể bị bệnh (chó, mèo), thường khai thác được hoàn cảnh bị bệnh: sưởi ấm bằng các loại bếp than, chạy máy nổ trong nhà (phát điện, xe máy, ô tô…)
Khởi đầu biểu hiện bằng đau đầu, mệt mỏi, chóng mặt, buồn nôn, nhìn mờ, rối loạn hành vi kèm theo cảm giác sảng khoái, nặng hơn có thể dẫn đến hôn mê.
Dạng nặng hoặc hôn mê: thường gặp khi bị ngộ độc nặng, phát hiện chậm, nhiễm độc đã lâu hoặc ở người già có bệnh mạn tính như suy tim hoặc suy hô hấp. Thường gây tổn thương não, cơ tim và hệ cơ.
+ Tổn thương thần kinh trung ương: hôn mê tăng trương lực cơ, thời gian và mức độ hôn mê rất thay đổi. Có các dấu hiệu ngoại tháp. Một số hôn mê có thể hồi phục nhanh chóng, số khác có cải thiện thoáng qua và không hoàn toàn, tiến triển nặng lên ở tuần thứ 2 dẫn đến di chứng thần kinh hoặc tâm thần. Cơ chế do tổn thương chất trắng của não ở vùng hải mã theo kiểu mất myeline. Di chứng lâm sàng thường gặp là những vận động bất thường, tăng trương lực, tổn thương hệ thần kinh cao cấp, câm và mù vỏ.
+ Tổn thương cơ tim: do nhu cầu oxy cơ tim lớn. Biểu hiện trên điện tim bằng thiếu máu cơ tim, loạn nhịp (chiếm 5 - 6 %). Chủ yếu là rối loạn tái cực, thay đổi của sóng T và đoạn ST. Có thể thiếu máu dưới nội tâm mạc hoặc dưới thượng tâm mạc, hoặc đoạn ST chênh lên hoặc chênh xuống dưới đường đẳng điện đơn thuần. Nặng hơn có truỵ mạch và phù phổi cấp (huyết động và tổn thương)
+ Tổn thương cơ được biểu hiện dưới dạng tiêu cơ vân. Nên tìm một cách hệ thống những dấu hiệu của tiêu cơ vân như: cơ căng, tăng thể tích, mất một hay nhiều mạch ngoại vi. Xét nghiệm thấy CPK, transaminasse, amylase tăng. Đôi khi khó có thể phân biệt được là do thiếu oxy, do tư thế nằm sau hôn mê hoặc do ngộ độc CO gây ra.
3.2. Cận lâm sàng
Xét nghiệm định lượng nồng độ HbCO ngay khi đến viện. Chú ý nồng độ COHb không tương quan với lâm sàng và di chứng thần kinh. HbCO ≥ 3-4% (người không hút thuốc), ≥ 10% (người hút thuốc): trên mức độ thông thường.
Các xét nghiệm, thăm dò khác: Công thức máu, sinh hóa cơ bản, khí máu thấy toan hô hấp do phù phổi, toan chuyển hóa do suy tuần hoàn kết hợp tiêu cơ vân có thể gây ra suy thận cấp… Điện tâm đồ, xquang phổi (nếu nghi viêm phổi do hít, hít bụi khói, phù phổi), chụp cắt lớp não, chụp cộng hưởng từ não.
3.3. Chẩn đoán xác định
Khí CO gây nên các triệu chứng không đặc hiệu, dẫn tới chẩn đoán khó khăn. Chẩn đoán ngộ độc khí CO dựa vào tiền sử tiếp xúc với nguồn khí CO (bếp than tổ ong, khói máy phát điện, cháy nhà…), kết hợp với biểu hiện lâm sàng và cận lâm sàng như trên. Xét nghiệm HbCO thấy trên mức độ thông thường.
3.4. Chẩn đoán phân biệt
Ngộ độc nhẹ: dễ lầm với cảm cúm nhất là về mùa đông. Sau 4 giờ tiếp xúc CO ở nồng độ 200 ppm có thể dẫn tới HbCO 15 - 20% gây đau đầu; CO 500 ppm gây buồn nôn.
Ngộ độc vừa: dễ nhầm với ngộ độc thức ăn (buồn nôn, nôn); đau thắt ngực không ổn định.
Ngộ độc nặng cần phân biệt với các nguyên nhân gây hôn mê và co giật khác.
3.5. Một số thể bệnh
Một vài bệnh nhân có biểu hiện ngộ độc dưới các dạng không thường gặp phụ thuộc vào các triệu chứng hoặc cơ địa hoặc là tiến triển.
Dạng thần kinh- tâm thần: Khởi đầu đi loạng choạng, khó tập trung tư tưởng, hành động không phù hợp và rối loạn thị giác.
- Trẻ em có thể được phát hiện bằng co giật. Đôi khi ở người lớn, khởi đầu cũng biểu hiện bằng co giật.
- Người già: có thể khởi đầu bằng tình trạng lẫn lộn, đôi khi có dấu hiệu thần kinh khu trú làm nhầm chẩn đoán.
- Phụ nữ có thai: Không có sự song song giữa mức độ nặng của mẹ với mức độ nặng của thai nhi. Trong thời kỳ đầu, thiếu oxy có thể gây ra thai chết lưu hoặc gây ra dị dạng bẩm sinh. Giai đoạn thai kỳ, ngộ độc CO gây ra thai chết lưu hoặc bệnh não cho thai. Tuy nhiên, có thể gặp thai phát triển bình thường ở những trường hợp ngộ độc nhẹ hoặc trung bình.
4. ĐIỀU TRỊ
4.1. Nguyên tắc
Chiến lược điều trị không dựa vào nồng độ HbCO, mà dựa vào tình trạng có bị mất ý thức lúc đầu hay không, tình trạng hôn mê, các yếu tố tiên lượng nặng, và các di chứng thần kinh. Chú ý không được bỏ sót các ngộ độc kèm theo như ngộ độc cyanua. Mục tiêu điều trị để phòng ngừa các di chứng thần kinh về sau cần đặc biệt chú ý.
4.2. Điều trị cụ thể
4.2.1. Đưa nạn nhân khỏi nguồn ngộ độc
Người cứu nạn phải lưu ý phải làm thông thoáng không khí trước khi đi vào vùng nhiễm độc (mở rộng tất các các cửa, bơm khí trong lành,…), mang mặt nạ phòng độc, đề phòng khả năng nổ của không khí giầu CO và nhanh chóng tìm cách đưa bệnh nhân khỏi nơi nguy hiểm.
4.2.2. Thở oxy
Sự phân ly của HbCO được thúc đẩy dưới oxy liệu pháp, vì vậy cần cho thở oxy càng sớm càng tốt, cho thở oxy ngay sau khi lấy máu định lượng HbCO.
Thở oxy 100% đến khi COHb < 2%, đối với BN có thai thì duy trì 2 giờ sau khi HbCO về 0 nhằm kéo dài thời gian thải trừ CO từ thai nhi.
Điều trị oxy đẳng áp là biện pháp đầu tiên. Oxy được sử dụng dưới dạng mask hoặc lều oxy ở trẻ em. Liệu pháp oxy cao áp chỉ định cho phụ nữ có thai, hôn mê (có tác dụng làm tăng áp lực riêng phần của oxy, làm tăng sự phân ly HbCO, làm tăng sự khuếch tán của oxy trong máu và làm cho tổ chức sử dụng oxy dễ dàng hơn).
4.2.3. Điều trị triệu chứng
Nếu có suy hô hấp cần đặt nội khí quản, thở máy.
Điều trị HA tụt, đặt catheter, dùng thuốc vận mạch tùy theo mức độ của rối loạn huyết động.
Theo dõi chức năng sống cơ bản.
Điều trị toan chuyển hóa chỉ khi pH < 7,1. Tình trạng toan giúp đường phân ly ôxy dịch chuyển về phía bên phải thuận lợi cho giải phóng ôxy cho tổ chức.
4.2.4. Điều trị bằng oxy cao áp
■ Chỉ định bắt đầu điều trị bằng oxy cao áp trong vòng 24 giờ sau ngộ độc, lý tưởng là trong vòng 4-6 giờ ở các bệnh nhân sau:
- Suy giảm thần kinh (đặc biệt mất ý thức)
- Bệnh nhân có thai với triệu chứng ngộ độc khí CO trên lâm sàng
- Nhiễm toan chuyển hóa nặng.
- Nồng độ HbCO > 25% (hoặc >10% ở phụ nữ có thai).
- Có các triệu chứng thực thể về thần kinh nói chung
■ Oxy cao áp cũng có thể được chỉ định trong các trường hợp sau:
- Rối loạn ý thức hoặc lẫn lộn, có bất kỳ các bất thường về thần kinh trên lâm sàng hoặc suy giảm nhận thức (bất kỳ giai đoạn nào): với bất kỳ nồng độ HbCO nào, đặc biệt nếu không đáp ứng với oxy đẳng áp trong vòng 1-2 giờ.
- Có triệu chứng thần kinh nhẹ nhưng thở oxy đẳng áp quá 4 giờ và các triệu chứng này vẫn không hết.
- Nồng độ HbCO ở mức cho thấy có phơi nhiễm mức độ đáng kể (kể cả khi không có bất thường về thần kinh).
- Tình trạng bệnh nhân xấu đi (đặc biệt về thần kinh hoặc tâm thần) trong vòng 5-7 ngày sau ngộ độc.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
5.1. Tiên lượng
Tổn thương thần kinh xuất hiện 2 - 40 ngày sau nhiễm CO.
+ 1 thống kê trên BN ngộ độc được thở oxy 100% trong ICU 14% sống sót có tổn thương thần kinh không hồi phục.
+ 1 nghiên cứu 2360 BN ngộ độc CO thấy 3% sa sút trí tuệ và Parkinson sau 1 năm.
+ 1 nghiên cứu trên 63 BN bị ngộ độc nặng 43% giảm trí nhớ, 33% thay đổi về tính cách sau 3 năm theo dõi.
5.2. Biến chứng
Có thể gặp là: Sa sút trí tuệ, tâm thần, parkison, liệt, múa vờn, mù vỏ, bệnh lý thần kinh ngoại vi, bất lực.
6. PHÒNG TRÁNH
Giáo dục bệnh nhân. Vệ sinh nơi ở và môi trường lao động. Tránh cố ý hoặc vô tình tiếp xúc với nguồn khí CO.
Sử dụng các thiết bị phát hiện và báo động khi có khí CO tại nhà và nơi làm việc.
TÀI LIỆU THAM KHẢO
1. Bế Hồng Thu (2012), “Ngộ độc khí CO”, Chống độc cơ bản, NXB Y học, Hà Nội.
2. Neil B. Hampson, Claude A. Piantadoi, Stephen R. Thom, Lindell K. Weaver (2012), “Practice recommendations in the Diagnosis, Management and Prevention of Carbon Monoxide Poisoning”, Am J Resprir Crit Care Med, 186(11), P. 1095-1101.
3. Buckley NA, Juurlink DN (2013), “Carbon Monoxide Treatment Guidelines Must Acknowledge the Limitations of the Existing Evidence”, Am J Respir Crit Care Med, 187(12), P.1390.
4. We PE, Juurlink DN (2014), “Carbon monoxide poisoning”, CMAJ, Epub 2014, Jan 6, 186(8), P. 611.
NGỘ ĐỘC CYANUA
1.ĐẠI CƯƠNG
- Cyanua là loại hóa chất cực độc, được hấp thu nhanh vào cơ thể, ức chế rất nhanh và mạnh hô hấp tế bào (cytocrom oxidase). Các triệu chứng ngộ độc xuất hiện nhanh, rầm rộ, nặng nề. Tử vong nhanh chóng thường do suy hô hấp, co giật và ức chế hô hấp tế bào.
- Để cứu sống bệnh nhân đòi hỏi xử trí kịp thời, tích cực, đặc biệt hỗ trợ hô hấp và cần có thuốc giải độc.
- Các nguồn chứa cyanide từ thực vật: sắn, măng tươi, hạt quả đào, mơ, mận, hạnh nhân đắng…Tất cả các bộ phận ăn được của cây sắn đều chứa glycoside cyanogenic (glycoside amygdalin). Bản thân Glycoside cyanogenic không độc, khi ăn vào sẽ bị enzyme β-gluconidase do các chủng vi khuẩn ở ruột.thủy phân thành glucose, aldehyd và axit cyanhydric (HCN) gây độc. Trong công nghiệp: khí hydrocyanua (HCN), muối của cyanua (NaCN, KCN, CaCN, MgCN), các cyanogen và hợp chất có chứa cyanide (cyanogen bromide, cyanogen chloride, cyanogen iodide), các cyanide kim loại. Truyền nhanh > 2mcg/kg/ ph và kéo dài nitroprusside tạo cyanide gây độc. Khói trong các vụ cháy.
Cyanide được hấp thu nhanh qua đường tiêu hóa, qua niêm mạc, đường hô hấp, sau đó được phân bố nhanh vào cơ thể với thể tích phân bố là 1,5l/kg và gắn với protein 60%.
Liều độc: với liều thấp 50 mg cũng có thể gây tử vong
2. NGUYÊN NHÂN
- Do tai nạn: ăn sắn, măng tươi, hoặc tai nạn trong sản xuất, hít phải khói trong các vụ cháy.
- Tự tử
3. CHẨN ĐOÁN
3.1. Dựa vào hỏi bệnh: bệnh nhân có ăn sắn, măng tươi hoặc có tiếp xúc với nguồn có cyanide
3.2. Triệu chứng
- Đầu tiên có cảm giác nóng lưỡi, họng, đau đầu, chóng mặt, kích thích, đau bụng, buồn nôn, thở nhanh sâu.
- Nặng hơn có rối loạn ý thức, hôn mê, ngừng thở, tụt huyết áp, co giật. các triệu chứng xuất hiện nhanh tứ 30 phút đến 1-2 giờ sau ăn.
- Trong ngộ độc nặng đau ngực, mạch chậm, tụt huyết áp thậm chí không có triệu chứng ban đầu, khó thở nhanh sâu ngay lập tức, sau đó nhanh chóng hôn mê, co giật, rối loạn huyết động, toan chuyển hóa nặng (kiểu toan lactic), ngừng tuần hoàn. Tử vong có thể xảy ra vài phút ngay sau ăn. Nếu được điều trị sớm, kịp thời sẽ không để lại di chứng.
- Thần kinh trung ương: đau đầu, lo lắng, lẫn lộn, chóng mặt, hôn mê, co giật.
- Tim mạch: lúc đầu nhịp nhạnh, tăng huyết áp, sau đó nhịp chậm, hạ huyết áp, bloc nhĩ thất, ngoại tâm thu thất.
- Hô hấp: lúc đầu thở nhanh, sau đó thở chậm, phù phổi
- Tiêu hóa: đau bụng, nôn.
- Da: lúc đầu có màu đỏ như quả anh đào, sau đó chuyển màu tím.
- Thận: suy thận, tiêu cơ vân
- Gan: hoại tử tế bào gan
- Máu tĩnh mạch màu đỏ tươi vì do giảm xử dụng oxy ở tổ chức do vậy nồng độ oxyhemoglobin ở máu tĩnh mạch cao. Do vậy mặc dù tụt huyết áp, ngừng thở nhịp chậm nhưng bệnh nhân dường như nhìn không tím.
3.3. Xét nghiệm
- Khí máu động mạch: toan chuyển hóa có tăng khoảng trống anion, lactat tăng cao. Lactat > 10 mmol/l gợi ý ngộ độc cyanide. Khí máu tĩnh mạch: chênh lệch độ bão hòa/áp lực riêng phần oxy giữa máu động mạch và tĩnh mạch thấp.
+ Đo nồng độ carboxyhemoglobin và methemoglobin (bằng máy CO- Oximetry) đặc biệt trong trường hợp nhiễm độc đồng thời với khí carbon monoxit (ví dụ trong hỏa hoạn hoặc cháy xe cộ hoặc nhiễm những thuốc gây methemoglobin.
+ Đo nồng độ cyanide máu: từ 0,5-1mg/l gây nhịp nhanh, đỏ da, nồng độ từ 1-2,5 mg/l gây u ám, từ 2,5-3 mg/l gây hôn mê, nồng độ >3mg/l gây tử vong.
- Đường mao mạch: loại trừ hôn mê do hạ đường huyết:
- Xét nghiệm acetaminophen, salicylate: loại trừ ngộ độc thuốc cùng uống.
- Điện tâm đồ: loại trừ những rối loạn dẫn truyền do thuốc gây ra QRS và QTc kéo dài.
- Test thử thai cho những phụ nữ trong độ tuổi sinh đẻ
3.4.Chẩn đoán mức độ: 3 mức: phụ thuộc đường ngộ độc, thời gian bị nhiễm độc và lượng độc chất, dạ dày rỗng, pH dạ dày

3.5. Chẩn đoán xác định
Bệnh nhân có ăn sắn, măng tươi hoặc tiếp xúc với nguồn có chứa cyanide
Có triệu chứng của ngộ độc cyanide, xét nghiệm nhiễm toan chuyển hóa, lactic máu tăng cao, định lượng cyanide.
3.6. Chẩn đoán phân biệt
■ Ngộ độc sunphua hydro: lâm sàng và cận lâm sàng tương tự ngộ độc cyanua nhưng:
- Thường ngộ độc xuất hiện ở các khu vục khép kín với vật liệu hữu cơ bị phân hủy như: cống nước thải, hầm ủ, khoang tàu để hoang, hầm biogas,…
- Bề mặt các đồ vật bằng kim loại (đặc biệt là bạc) trên người nạn nhân nhuốm màu đen.
- Thường bệnh nhân hồi phục nhanh hơn nếu cấp cứu hồi sức tốt.
- Xét nghiệm cyanua âm tính.
■ Các trường hợp suy hô hấp, tuần hoàn và hôn mê, co giật xuất hiện và tiến triển nhanh khác:
- Ngộ độc khí carbon monoxide.
- Ngộ độc hóa chất diệt chuột gây co giật (tetramine, flouroacetamide, fluoroacetate, hóa chất bảo vệ thực vật clo hữu cơ):
- Các bệnh lý không phải ngộ độc (đặc biệt khi bệnh nhân đến muộn ở giai đoạn tụt huyết áp không đáp ứng với điều trị, đã mất não hoặc tử vong): các dạng sốc, nhồi máu cơ tim, tai biến mạch não, trạng thái động kinh, hen phế quản ác tính,…
4. ĐIỀU TRỊ
Nếu không được điều trị thì ngộ độc cyanide có thể gây tử vong nhanh chóng. Khi hỏi bệnh và khám lâm sàng nghĩ đến ngộ độc cyanide cần dùng thuốc giải độc càng sớm càng tốt. Điều trị bao gồm quá trình hồi sức và qui trình giải độc
4.1. Điều trị hồi sức gồm đảm bảo chức năng sống
- Đặt đường truyền tĩnh mạch
- Bảo vệ đường thở nếu có tổn thương (đặt ống nội khí quản khi cần)
- Oxy: cho bệnh nhân thở oxy 100% bằng mặt nạ không thở lại hoặc qua ống NKQ.
- Điều trị giảm huyết áp:
+ Người lớn: truyền 10-20ml/kg natriclorua 9%o trong 10 phút, tiếp tục nhắc lại liều trên nếu HA chưa trở về bình thường.
+ Trẻ em: truyền natrclorua 9%o 5-10ml/kg trong 5-10 phút, nếu HA không lên, truyền lại với liều trên.
- Nếu ngừng tuần hoàn: cấp cứu kéo dài, có thể tới 3-5 giờ vẫn phục hồi hoàn toàn.
4.2. Các phương pháp tăng thải độc
■ Rửa dạ dày nếu bệnh nhân đến sớm trước 1 giờ.
■ Than hoạt: uống 1g/kg.
4.3.Thuốc giải độc
- Cơ chế chuyển hóa và trung hòa cyanide theo 3 cơ chế:
- Gắn với hydroxocobalamin, Hydroxocobalamin kết hợp với cyanide tạo thành cyanocobalamin không độc, một lượng nhỏ cyanide không chuyển hóa được đào thải qua nước tiểu, mồ hôi và hơi thở.
- Tạo thành methemoglobin máu
- Giải phóng sulfur là chuyển hóa theo con đường enzyme rhodanese. Rhodanese có ở nhiều tổ chức đặc biệt ở gan và cơ. Thiosulfate là giải phóng sulfur trong phản ứng vởi rhodanese chuyển cyanide thành thiocyanate, tan trong nước và được đào thải ra nước tiểu..
- Ở châu Âu dùng phối hợp muối thiosulfate với hydroxocobalamin có kết quả tốt trong ngộ độc nặng. Ở Mỹ dùng amyl nitrit và muối nitrite để tạo ra methemoglobin và muối thiosulfate như là cho sulfur (không có hydroxocobalamin ở Mỹ).
- Chống chỉ định dùng amylnitrit và muối nitrite ở bệnh nhân ngộ độc đồng thời với khí CO.
- Hydroxocobalamin (Cyanokit): gắn trực tiếp với cyanide là tiền thân của vitamin B12, có chứa một nửa là cobalt có khả năng gắn cới cyanide trong tế bào (với ái tính cao hơn cytochrome oxidase) tạo thành cyanocobalamin. Chất này ổn định, ít độc và được thải ra qua nước tiểu. Liều 70mg/kg (người lớn 5g), liều này hiệu quả cho hầu hết bệnh nhân. Có thể đưa thêm nửa liều phụ thuộc vào mức độ nặng của ngộ độc hoặc dựa theo đáp ứng điều trị. Thời gian bán thải 24-48 giờ. Với liều điều trị trên khi dùng hydroxocobalmin có thể gây ra đỏ da, huyết thanh, nước tiểu và niêm mạc đỏ tạm thời, kéo dài 2-3 ngày và có thể làm thay đổi giá trị của một số xét nghiệm sử dụng phép đo màu như creatinin, AST, bilirubin, magie.
- Dicobalt Edetate:dung dịch 1,5%, tạo phức với cyanide, truyền tĩnh mạch liều 20ml/phút, có nhiều tác dụng phụ gây sốc phản vệ, co giật, giảm huyết áp, loạn nhịp. Do vậy chỉ dùng khi xác định chắc chắn là ngộ độc cyanide và khi không còn thuốc giải độc đặc hiệu nào khác.
- Tạo methemoglobin:
- Việc tạo mehemoglobin khi oxi hóa Fe++ của hemoglobin thành Fe+++. Quá trình này làm thay đổi vị trí gắn của cyanide, cạnh tranh trực tiếp với vị trí gắn của phức hợp cytochrome. Cyanide gắn với methemglobin tạo thành cyanomethemoglobin ít độc hơn.
- Amyl nitrite, muối nitrite hoặc dimethylaminophenol. Bẻ ống amyl nitrite cho bệnh nhân khí dung mỗi 30 giây trong một phút, ngừng 30 giây cho phép cung cấp đủ oxy. Amyl nitrite chỉ tạo ra 5% methemoglobin do vậy chỉ là biện pháp tạm thời.
- Muối nitrite 300 mg (hoặc 10mg/kg) tĩnh mạch chậm tạo ra khoảng 15-20% methemglobin, nồng độ này dễ dung nạp ở đa số bệnh nhân. Đối với trẻ nhỏ dưới 25 kg và người thiếu máu cần giảm liều vì methemoglobin được tạo ra có thể cao tới 20-30% có thể gây tử vong ở trẻ và người thiếu máu.
- Liều muối nitrite nồng độ 3% được điều chỉnh theo hemoglobin (Hb): liều ban đầu:
● Hb 7g/dl: liều nitrite là 0,19 ml/kg
● Hb 8g/dl: liều nitrite là 0,22 ml/kg
● Hb 9g/dl: liều nitrite là 0,25 ml/kg
● Hb 10g/dl: liều nitrite là 0,27 ml/kg
● Hb 11g/dl: liều nitrite là 0,30 ml/kg.
+ Khi điều trị bằng nitrite có thể gây tụt huyết áp, nhịp nhanh, đau khớp, đau cơ, nôn, và tâm thần. Không dùng cho phụ nữ có thai.
+ Cùng với tạo ra methemoglobin, nitrite cũng gây ra giãn mạch, giải phóng NO, có tác dụng giãn mạch làm tăng dòng máu tới gan và các tạng khác do vậy làm tăng chuyển hóa của cyanide.
+ Với trẻ em khi khó lấy máu đo được nồng độ Hb; muối nitrite dung dịch 3% tính liều dựa theo cân nặng: 10mg/kg TMC hoặc 0,33 ml/kg. tối đa không được vượt quá 10ml và không truyền quá 5ml/phút để tránh tụt huyết áp.
- Muối thiosulfate ít tác dụng phụ hơn nitrite do vậy được dùng ở trẻ em nhiều hơn.
- Nhóm giải phóng sulfur: là rhodanese, có tác dụng chuyển cyanide thành thiocyante không độc và đào thải qua nước tiểu. Về lý thuyết với tỉ lệ 3 thiosulfat cho một cyanide là tốt nhất cho giải độc hoàn toàn.
- Muối thiosulfate nồng độ 25%, Liều đối với người lớn là 50ml hoặc 12,5 g truyền trong 30 phút. Nồng độ thiocyanate máu cao > 10mg/dl có thể rối loạn tâm thần, đau khớp, đau cơ, nôn, với bệnh nhân suy thận có thể lọc máu để đào thải muối thiosulfate nhưng đa số bệnh nhân thì muối thiosulfate là an toàn.
- Dimethylaminophenol (4-DMAP), cũng tạo ra methemoglobin, dung dịch 5% tiêm TMC hơn một phút, có tác dụng nhanh đạt nồng độ methemoglobin trong 5 phút nhưng cũng có nhiều tác dụng phụ nhu tăng hồng cầu lưới, độc với thận và gây tan máu.
- Oxy cao áp điều trị phối hợp cùng với thuốc giải độc có hiệu quả trong ngộ độc cyanide, làm tăng vận chuyển cyanide từ tổ chức vào máu làm tăng đào thải, cải thiện hô hấp và giảm lactat trong não.
- Khuyến cáo điều trị thuốc giải độc:
+ Với ngộ độc rõ: dùng muối thiosulfate và hydroxocobalamine
+ Với trường hợp có khả năng ngộ độc cyanide: ưu tiên thứ tự thuốc giải độc theo thứ tự:
● Hydroxocobalamin
● Muối thiosulfate 25%: 1,65 ml/kg (tối đa 12,5g) và hydroxocobalamin 70mg/kg TMC (liều chuẩn 5g ở người lớn).
+ Với bệnh nhân không có chống chỉ định của nitrite, mà không có hydroxocobalamin khuyến cáo dùng gói thuốc giải độc Akorn cyanide (Akorn Cyanide Antidote Package) gồm 3 loại thuốc: Amyl nitrite ống khí dung qua đường mũi hoặc qua nội khí quản 30 giây mỗi một phút, trong 3 phút, muối nitrite 10mg/kg và muối thiosulfate 25%: liều 1,65 ml/kg TMC (tối đa 12,5 g).
+ Những bệnh nhân có chống chỉ định với nitrite mà không có hydroxocobalamin được khuyên dùng: muối thiosulfate 25%: 1,65ml/kg TMC (tối đa 12,5g). Hoặc dùng 4-dimethylaminphenol dung dịch 5%: 5ml TMC (4- DMAP), hoặc Dicobalt Edetate.dung dịch 1,5% 20 ml TMC trên 1 phút.
+ Sau khi tiêm thiosulfate cần làm lại các xét nghiệm như đo độ bão hòa oxy tĩnh mạch trộn, khí máu, đo nồng độ carboxyhemoglobin hoặc methemoglobin bằng máy CO-oxymetry.
- Tóm tắt lại điều trị thuốc giải độc đặc hiệu:
+ Ngộ độc nhẹ: thở oxy 40%, theo dõi sát và điều trị triệu chứng.
+ Ngộ độc trung bình: thở oxy 100% (không quá 12-24 giờ), Amyl nitrite, muối thiosulfat.
+ Ngộ độc nặng: thở oxy 100%, Amyl nitrite cùng với hydroxocobalamin hoặc muối nitrite, hoặc muối thiosulfat cùng với Dicobalt Edetate.
5. TIÊN LƯỢNG, BIẾN CHỨNG
Nếu điều trị muộn: tình trạng thiếu oxy do độc tố của axit cyanhydric cùng với huyết động không ổn định, suy hô hấp gây tổn thương não không hồi phục có thể gây tử vong hoặc để lại di chứng thần kinh nặng nề như mất vỏ, hội chứng ngoại tháp hoặc tiểu não, rối loạn hành vi và giảm trí nhớ.
Những người ngộ độc cyanide có thể xuất hiện di chứng muộn như Parkinson hoặc di chứng thần kinh khác. Hạch nền rất nhạy cảm với cyanide và gây ra tổn thương trực tiếp tế bào hoặc thứ phát do thiếu oxy. Phát hiện tổn thương bằng chụp CT não hoặc cộng hưởng từ sọ não vài tuần sau bị nhiễm cyanide. Sự hồi phục rất thay đổi theo từng cá thể và chỉ có điều trị hỗ trợ.
6. PHÒNG BỆNH
- Để tránh bị ngộ độc sắn, măng tươi khi ăn cần gột vỏ, cắt bỏ hai đầu của củ sắn (vì vỏ và hai đầu củ sắn chứa nhiều HCN), ngâm trong nước. Khi luộc sôi cần mở vung để cho HCN bay hơi. Sắn phơi khô hoặc ủ chua cũng cho phép loại bỏ phần lớn độc tố. Nhưng cũng cần chú ý không ăn quá nhiều sắn khi đói.
- Không ăn quả hạn nhân, quả cherry, mận, đào, lê, mơ.
- Không tiếp xúc với những nguồn gốc khác có chứa cyanide như acetonitrile là chất dùng để làm sạch móng tay, chân, hút thuốc lá.
- Tuân thủ đúng qui trình an toàn trong sản xuất, phòng thí nghiệm.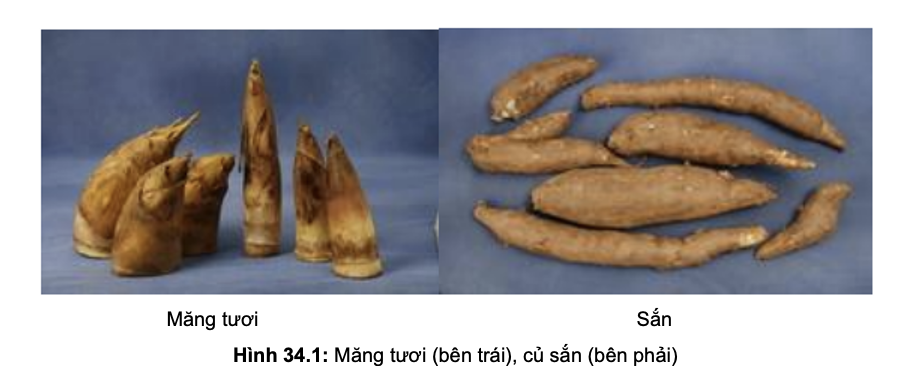
TÀI LIỆU THAM KHẢO
1. Holstege C.P., Isom G.E., Kirk M.A. (2011), “Cyanide and hydrogen sulfide”, GoldFrank’s Toxicologic emergencies, 9th edition, Mc graw Hill, P. 1678-1688.
2. Delaney A. K. (2001), “Cyanide”, Ford’s clinical toxicology, 1st edition, W.B. Saunders Company, P. 705-711.
3. Desai S., Su M. (2013), “Cyanide poisoning”, Uptodate.
4. National poisons centre of New Zealand (2014), “Cyanide”, Toxin poison information.
5. Paul D. Blanc (2006), “Cyanide”, Poisoning & drug overdose, Mc graw Hill, 5th edition.
NGỘ ĐỘC CẤP CÁC CHẤT GÂY METHEMOGLOBIN
1. ĐẠI CƯƠNG
a) Khái niệm về các chất tạo methemoglobin
Hemoglobin (Hb) trong hồng cầu có chứa Fe2+ và methemoglobin (MetHb) có chứa Fe3+. Bình thường lượng MetHb trong hồng cầu có từ 1 - 2%.
Chất tạo MetHb là những chất khi thâm nhập vào cơ thể có tác dụng chuyển Hb thành MetHb, khi đó Hb mất khả năng vận chuyển oxy cung cấp cho cơ thể.
b) Các chất tạo methemoglobin
Những chất có khả năng tạo MetHb gồm những chất sau:
- Muối nitrit: Natri nitrit (NaNO2), kali nitrit (KNO2).
- Anilin và dẫn xuất (ksilidin, toluidin,...), aminophenol.
- Thuốc nhuộm, mực in
- Nitrobenzen, nitrotoluen
- Thuốc nổ TNT, chlorate, nhiên liệu tên lửa (NO2, H2O2, hydrazin, xylidin).
- Một số thuốc điều trị: xanh metylen, amylnitrit, acid axetylsalisilic, phenaxetin, sulfamid, nitroglycerin,...
- Gyromitrin, độc tố của các loài nấm độc thuộc chi Gyromitra, ví dụ như nấm não (Gyromitra esculenta).
2. NGUYÊN NHÂN NGỘ ĐỘC
- Ngộ độc các muối nitrit có thể gặp do tình cờ sử dụng nhầm thay cho muối ăn (NaCl) hoặc dùng quá liều khi điều trị ngộ độc xyanua. Một số loại củ như củ dền, cà rốt,… có chứa hàm lượng nitrit cao nên khi ăn quá nhiều có thể bị ngộ độc, nhất là trẻ em. Nước giếng ăn có hàm lượng nitrit, nitrat tăng cao cũng có thể gây ngộ độc.
- Ngộ độc anilin có thể xảy ra khi chất này rơi trên da hoặc hít phải hơi anilin trong sản xuất chất tạo màu, thuốc nhuộm, sơn, nhựa tổng hợp…
- Các chất nitrobenzen, nitrotoluen, chlorate, NO2, hydrazin, xylidin,… có thể gây ngộ độc khi tiếp xúc nghề nghiệp trong sản xuất, sử dụng các chất này.
- Các thuốc điều trị có tác dụng tạo MetHb có thể gây ngộ độc khi sử dụng quá liều hoặc nhầm lẫn.
- Ngộ độc gyromitrin xảy ra khi ăn sống dưới dạng salat các loài nấm thuộc chi Gyromitra.
3. CHẨN ĐOÁN
a) Lâm sàng và cận lâm sàng
Người ta chia ra 3 mức độ ngộ độc (nhẹ, vừa và nặng) tùy theo lượng MetHb huyết:
- Nhiễm độc mức độ nhẹ (MetHb 15 - 30%):
+ Mệt mỏi, đau đầu, chóng mặt.
+ Da ngón tay, vành tai và niêm mạc có màu xanh tím.
+ Vài giờ sau nhiễm độc, đôi khi sau một đêm toàn bộ các triệu chứng trên biến mất.
- Nhiễm độc mức độ vừa (MetHb 30 - 40%):
+ Da và niêm mạc có màu xanh tím rõ rệt.
+ Bệnh nhân cảm thấy đau đầu, chóng mặt, buồn nôn và nôn, mệt mỏi, buồn ngủ.
+ Mạch lúc đầu nhanh, sau đó mạch chậm. Huyết áp thường không thay đổi.
+ Xét nghiệm máu thấy trong hồng cầu có tiểu thể Heinz, tốc độ lắng hồng cầu giảm nhẹ.
+ Khám thấy gan to và bệnh nhân cảm thấy đau khi ấn vào vùng gan, đồng tử kém phản xạ với ánh sáng.
- Nhiễm độc mức độ nặng (MetHb 50 - 70% hoặc hơn):
+ Đau đầu dữ dội, chóng mặt, nôn, thở dốc, co giật không ngừng, ỉa đái dầm dề.
+ Da và niêm mạc có màu xanh tím thậm hoặc tím đen (rất nặng).
+ Trong hồng cầu có thể thấy rõ 2 - 3 tiểu thể Heinz hình tròn có màu tím đen khi nhuộm máu bằng dung dịch tím metylen 1%.
+ Bạch cầu tăng, công thức bạch cầu chuyển trái, trong máu bilirubin tăng cao.
+ Một số trường hợp thấy dấu hiệu suy thận do hậu quả của tan máu kèm theo là tác động của chất độc lên thận.
+ Khám thấy gan to và đau khi ấn vào vùng gan, mạch nhanh, huyết áp trong giai đoạn cấp tăng, tiếp theo huyết áp giảm.
+ Bệnh nhân có thể tử vong do ngừng hoạt động hô hấp và tuần hoàn.
b) Chẩn đoán
Chẩn đoán ngộ độc các chất tạo MetHb cần dựa vào:
- Lâm sàng: Da và niêm mạc xanh tím (dấu hiệu quan trọng nhất), đau đầu, mệt mỏi, thở dốc,... Khám thấy gan to và đau khi ấn vào vùng gan.
- Cận lâm sàng: Xét nghiệm máu thấy MetHb tăng cao, có các tiểu thể Heinz trong hồng cầu, billirubin máu tăng.
- Có thể phối hợp với điều tra mẫu chất độc còn sót lại, bối cảnh ngộ độc. Xét nghiệm độc chất (ít khi phải làm do hình ảnh lâm sàng và cận lâm sàng rõ).
c) Chẩn đoán phân biệt
Chẩn đoán phân biệt với các bệnh tim, phổi gây tím tái.
4. ĐIỀU TRỊ
a) Nguyên tắc điều trị
- Ngăn chặn chất độc tiếp tục hấp thu vào máu, loại trừ chúng ra khỏi đường tiêu hóa, da, niêm mạc.
- Sử dụng các thuốc có tác dụng chuyển MetHb thành hemoglobin.
- Duy trì chức năng của các cơ quan quan trọng, đảm bảo sự sống còn của cơ thể.
- Dự phòng các biến chứng sau ngộ độc
b) Điều trị cụ thể
- Khi chất độc rơi trên da cần rửa kỹ ngay bằng nước hoặc dung dịch KMnO4 loãng (1:10.000).
- Khi chất độc thâm nhập qua đường tiêu hóa cần gây nôn, rửa dạ dày, cho uống than hoạt (1g/kg thể trọng) kèm theo uống sorbitol (gói 5g x 4 gói/lần).
- Tiêm tĩnh mạch chậm xanh metylen 1% với liều 1-2 ml/kg thể trọng (1-2 mg/kg) trong ít nhất 5 phút. Nếu bệnh nhân vẫn còn triệu chứng ngộ độc cần tiêm lại với liều như trên. Chống chỉ định dùng xanh metylen cho những người thiếu hụt enzym G6PD hoặc enzym NADH methemoglobin reductase.
Cần lưu ý: Xanh metylen ở liều thấp có tác dụng làm tăng khử MetHb thành hemoglobin. Tuy nhiên bản thân xanh metylen cũng là chất tạo MetHb, nhưng MetHb do xanh metylen tạo ra có đặc tính dễ phân ly trở thành hemoglobin. Khi tiêm xanh metylen có thể ban đầu làm tăng hiện tượng thiếu oxy tổ chức do tăng thêm khoảng 8-10% lượng MetHb do xanh metylen tạo ra, vì vậy cần phải cho bệnh nhân thở oxy.
- Truyền tĩnh mạch dung dịch glucose 40% (glucose cũng làm tăng quá trình khử MetHb).
- Tiêm tĩnh mạch vitamin C liều cao (1g) khoảng 4 giờ/lần. Vitamin C cũng làm tăng quá trình chuyển MetHb thành hemoglobin.
- Tiêm tĩnh mạch chậm natri thiosulfat (Na2S2O3): 100 ml-30%. Chất này có tác dụng khử độc.
- Dùng các thuốc lợi tiểu, trợ tim mạch và các thuốc điều trị triệu chứng.
- Thở oxy cao áp
- Lọc máu, chạy thận nhân tạo khi có suy thận cấp.
- Khi bị nhiễm độc nặng các chất tạo MetHb, cần sớm thay máu (rút máu và truyền máu không ít hơn 4 lít).
5. TIẾN TRIỂN VÀ BIẾN CHỨNG
Tiến triển bệnh phụ thuộc vào mức độ nhiễm độc và loại chất độc. Thông thường khi dùng xanh metylen kết hợp với vitamin C và glucose để điều trị ngộ độc các chất tạo MetHb tình trạng bệnh nhân được cải thiện nhanh chóng.
Diễn biến nhiễm độc có thể nặng thêm là do có hiện tượng tạo MetHb lặp lại, liên tục ở trong máu. Chất độc tích tụ ở gan và các tổ chức mỡ được giải phóng ra tiếp tục tạo MetHb. Sự tăng cường tạo MetHb thường xuất hiện vào ngày thứ 2 sau nhiễm độc và yếu tố làm tăng quá trình này là uống rượu, tắm nóng,.... Khi thấy các triệu chứng nặng thêm: da và niêm mạc xanh tím hơn, thở dốc hơn, huyết áp hạ, mất ý thức, co giật, hôn mê, giãn đồng tử, thì tiên lượng rất sấu.
Biến chứng có thể gặp: suy thận, phù phổi, suy gan (ngộ độc anilin, gyromitrin).
6. DỰ PHÒNG
- Cải thiện điều kiện làm việc, cung cấp trang bị bảo hộ lao động, tuyên truyền chấp hành quy tắc an toàn cho công nhân khi làm việc ở các ngành nghề có tiếp xúc với các chất tạo MetHb.
- Không cho trẻ em ăn quá nhiều củ dền, củ cà rốt vì hệ thống enzym khử MetHb hoạt động yếu.
- Kiểm tra hàm lượng nitrit, nitrat trong giếng nước ăn. Khi hàm lượng các chất này quá cao thì không được sử dụng cho ăn uống.
TÀI LIỆU THAM KHẢO
1. Faley B, Chase H (2012), “A case of severe amylnitrite induce methemoglobinemia managed with metylen blue”, J clinic toxicol., Vol 2, Issue 4, p. 127-128.
2. Greer F.R, Shannon M (2005), “Infant methemoglobinemia: The Role of dietary nitrate in food and water”, American Academy pediatrics. Vol.116, No 3, P. 784-786.
3. Hisham Md, Vijayakumar A, Rajesh N, Sivakumar M.N (2012), “Acute nitrobenzene poisoning with severe methemoglobinemia: a case report”. Indian journal of pharmacy practice, Vol. 5, Issue 4, P. 84-86.
4. Soumya Patra, Gurleen Sikka et al (2012), “Successful treatment of a child with toxic methemoglobinemia due to nail polish remover poisoning”, Bangladesh J child health, Vol. 36 (1), P. 49-50.
- Đăng nhập để gửi ý kiến

