NGỘ ĐỘC BARBITURAT
1. ĐẠI CƯƠNG
- Barbiturate là thuốc có tác dụng an thần, gây ngủ, gây mê, điều trị động kinh & tình trạng co giật.
- Cơ chế gây ngộ độc: ức chế hệ TKTƯ, tác động lên receptor barbiturat ở não, làm tăng GABA. Liều cao, gây tụt HA do ức chế trực tiếp cơ tim, giảm trương lực hệ giao cảm.
2. NGUYÊN NHÂN
- Bệnh nhân thường uống để tự tử, vì vậy bệnh nhân uống với số lượng nhiều, uống cùng nhiều loại thuốc khác, nên trên lâm sàng thường gặp bệnh nhân trong tình trạng nặng, phức tạp, nhiều biến chứng và có nguy cơ tử vong.
- Thực tế hay gặp ngộ độc cấp ở bệnh nhân có tiền sử rối loạn tâm thần, động kinh, nghiện ma tuý…..
3. CHẨN ĐOÁN
3.1. Lâm sàng
- Ngộ độc barbiturat tác dụng nhanh (thiopental): Ý thức u ám họăc tình trạng lẫn lộn, sau đó nhanh chóng đi vào hôn mê sâu, thở chậm, ngừng thở; rối loạn trương lực cơ: hôn mê tăng trương lực cơ với những vận động kiểu mất não.
- Ngộ độc barbiturat tác dụng chậm (gardenal): Hôn mê yên tĩnh, giảm phản xạ gân xương, không có dấu thần kinh khu trú, đồng tử co còn phản xạ ánh sáng, giai đoạn muộn đồng tử giãn. Suy hô hấp (rối loạn nhịp thở, ngừng thở, tụt lưỡi, tắc đờm, viêm phổi do hít). Trụy mạch: mạch nhanh, huyết áp hạ. Rối loạn điều hòa thân nhiệt: sốt cao hoặc hạ thân nhiệt.
3.2. Cận Lâm sàng
- Công thức máu, đông máu cơ bản
- Sinh hóa máu: Urê, Glucose, Creatinine, AST, ALT, Điện giải đồ, CK, khí máu.
- Nước tiểu: tổng phân tích nước tiểu
- Xquang tim phổi
- Điện tâm đồ
- Xét nghiệm độc chất: Gardenal trong dịch dạ dày, nước tiểu hoặc trong máu bằng phương pháp bán định lượng và định lượng.
3.3. Chẩn đoán xác định: dựa vào triệu chứng lâm sàng và xét độc chất
3.4. Chẩn đoán phân biệt
- Hôn mê do những nguyên nhân khác:
+ Bệnh lý thần kinh trung ương (tai biến mạch não, viêm não,...)
+ Sốt rét ác tính.
+ Hạ đường máu, toan Ceton do đái tháo đường.
- Hôn mê do thuốc an thần khác:
+ Nhóm Opiate (Morphin, Heroin): bệnh nhân tỉnh sau khi tiêm Naloxon 0,4 mg tĩnh mạch (nhắc lại nếu cần).
+ Nhóm benzodiazepine (Diazepam,Seduxen): bệnh nhân tỉnh sau khi tiêm Anexate 0,2 mg tĩnh mạch (nhắc lại nếu cần: 2 mg/24h).
4. ĐIỀU TRỊ
4.1. Mục tiêu điều trị, nguyên tắc điều trị
Nhanh chóng cho bệnh nhân tỉnh đê tránh biến chứng bằng các nguyên tắc sau:
- Tăng cường đào thải chất độc ra ngoài cơ thể
- Bảo đảm hô hấp, tuần hoàn
- Bảo đảm dinh dưỡng và chống bội nhiễm.
4.2. Điều trị cụ thể
a) Bệnh nhân tỉnh:
- Rửa dạ dày (nếu chưa rửa ở tuyến huyện): 3 -5 lít bằng nước sạch có pha muối (5g/l).
- AntipoisBm: 6 típ , 1 típ mỗi 2 giờ, nếu không có AntipoisBm thì dùng: Than hoạt: 20 g/lần, mỗi 2 giờ đến đủ 120 g (trẻ em: 1g/kg) pha với thuốc nhuận tràng: Sorbitol 20 - 40 g/ lần.
b) Bệnh nhân hôn mê:
- Đặt ống nội khí quản có bóng chèn, thông khí nhân tạo (bóp bóng hoặc thở máy).
- Nếu tụt huyết áp: truyền NaCl 0,9 %: 2000 ml trong 1-2 giờ. Nếu huyết áp vẫn tụt, tiến hành đặt catheter tĩnh mạch trung tâm, đo CVP (áp lực tĩnh mạch trung tâm), truyền dịch theo CVP, phối hợp với thuốc vận mạch (Dopamin,Noradrenalin…),
- Đảm bảo hô hấp, tuần hoàn mới tiến hành rửa dạ dày, cho bơm AntipoisBm hoăc than hoạt, sorbitol
c) Lợi tiểu cưỡng bức và kiềm hóa nước tiểu:
- Truyền dịch dựa vào áp lực tĩnh mạch trung tâm. Truyền để bệnh nhân tiểu 4000 - 6000 ml/ 24 h với pH nước tiểu 7 - 8.
- Truyền:
+ Natri chlorua 0,9 %: 2000 - 3000 ml/ 24 h.
+ Glucose 5 %: 2000 - 3000 ml/ 24 h.
+ Bicarbonat Natri: 1 - 2 mEq/ kg mỗi 4 - 6 h để đạt pH nước tiểu 7 - 8.
+ Bù kali chlorua pha 1 g vào mỗi chai 500 ml
d) Lọc ngoài thận: Chỉ định suy thận, suy gan, nhiễm độc nặng (gardenal máu > 4 mg %).
- Thận nhân tạo: bệnh nhân tỉnh nhanh, sau 6 giờ lọc thải được 1/2 lượng barbituric trong máu, hoặc lọc hấp phụ resin.
- Trong trường hợp bệnh nhân hôn mê sâu, tụt huyết áp cần lọc máu tĩnh mạch tĩnh mạch liện tục (CVVH). Độc chất được thải trừ chậm hơn so với lọc máu thẩm tách do vậy không gây ra hiện tượng tái phân bố độc chất, biểu hiện lâm sàng sau khi lọc bệnh nhân đã tỉnh không bị hôn mê trở lại như trong lọc máu thẩm tách. Kết quả nghiên cứu ở Trung tâm chống độc bệnh viện Bạch Mai cho thấy CVVH giảm được thời gian hôn mê, thời gian thở máy so với 1 cuộc lọc thận nhân tạo 4 giờ.
e) Điều trị hỗ trợ:
- Chống bội nhiễm: kháng sinh thích hợp.
- Chống đông: Lovenox 40mg: tiêm dưới da bụng 1 ống/ngày.
- Phù phổi cấp tổn thương do trào ngược: Thông khí nhân tạo với PEEP, hạn chế dịch.
- Đảm bảo dinh dưỡng 30-40 Calo/kg/ngày, vệ sinh chống loét, vật lý trị liệu.
5. TIẾN TRIỂN VÀ BIẾN CHỨNG
Nếu không được điều trị, bệnh nhân tiến triển và có các biến chứng sau:
- Viêm phổi, xẹp phổi, loét mục, viêm loét, giác mạc.
- Tắc mạch do huyết khối (do nằm lâu)
- Suy thận cấp do tiêu cơ vân.
- Suy đa tạng, tử vong.
- Để tránh các biến chứng trên cần chăm sóc tốt bệnh nhân, thay đổi tư thế bệnh nhân 3lần/ngày kết hợp với lý liệu pháp hô hấp; dùng kháng sinh khi cần; dùng lovenox
6. PHÒNG BỆNH
- Bệnh nhân cần được tư vấn và khám chuyên khoa Tâm th ần sau khi ra viện
- Quản lý thuốc chặt chẽ: mua thuốc phải có đơn, đối với bệnh nhân động kinh đang dùng gardenal, gia đình phải quản lý thuốc cẩn thận, tránh để bệnh nhân tự sử dụng thuốc.
TÀI LIỆU THAM KHẢO
1. Bộ y tế (2002), “Phenobarbital”, Dược thư Quốc gia Việt Nam, xuất bản lần thứ nhất, tr. 779 - 783.
2. Phạm Duệ, Đặng Quốc Tuấn (2012), “Nghiên cứu ứng dụng các kỹ thuật lọc máu ngoài cơ thể trong điều trị ngộ độc nặng có biến chứng” Đề tài cấp Bộ, Bộ Y tế.
3. Nguyễn Tiến Dũng (2004), "Đánh giá tác dụng của hỗn dịch than hoạt Antipois-Bm trong ngộ độc cấp đường tiêu hóa", Luận văn Tốt nghiệp Thạc sĩ y học, trường Đại học Y Hà Nội.
4. Vũ Văn Đính, Nguyễn Thị Dụ (2003), “Ngộ độc barbituric”, Hồi sức cấp cứu, NXB Y học, tr. 367 - 372.
5. Harold H.O (1998), “Sedative-Hypnotic-Agents”, Goldfrank’s Toxicology Emergencies, Sixth Edition, McGraw-Hill Global Education Holdings, P. 1001-1006.
6. Kenneth D. K, Anne-Michelle R (2005), “Barbiturates”, Critical Care Toxicology, 1stEdition, Elsevier Mosby, P. 547-552.
7. Sayandeep J, Chandrashish C, Abhijit T et al (2014), “Successful use of sustained low efficiency dialysis in a case of severe phenobarbital poisoning”, Indian J Crit Care Med , 18(8), P.530-532.
NGỘ ĐỘC BENZODIAZEPIN
1. ĐẠI CƯƠNG
- Là thuốc có tác dụng: giải lo âu an thần, mềm cơ, chống co giật. Liều cao có tác dụng gây ngủ.
- Cơ chế tác dụng của benzodiazepin là tác động lên receptor gama amino butyric acid type A (GABAa) trên hệ viền, cấu trúc dưới vỏ não, đồi não và vùng dưới đồi (GABA là chất dẫn truyền thần kinh có tính chất ức chế trong hệ thần kinh trung ương. Nhờ Benzodizpine gắn với thụ thể GABA, tăng hoạt tính kênh clo trên phức hợp thụ thể, tăng mở kênh clo, tăng ion clo đi vào tế bào thần kinh làm phân cực màng tế bào và ức chế dẫn truyền tín hiệu.
- Nhóm benzodiazepine gồm nhiều các thuốc như: Diazepam, Midazolam, Alprazolam, Lorazepam, Bromazepam…
- Ngộ độc benzodiazepine gây hôn mê không sâu nhưng kèm theo yếu cơ nên dẫn đến suy hô hấp sớm. Bệnh nhân cần được phát hiện và điều trị kịp thời. Với thuốc giải độc đặc hiệu flumazenil (Anexate), việc điều trị trở nên đơn giản và hiệu quả, tránh được tình trạng hôn mê và suy hô hấp kéo dài.
2. NGUYÊN NHÂN
- Ngộ độc thường gặp là do tự tử, hiếm gặp hơn là do lạm dụng (nghiện), uống nhầm ...
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
- Hỏi bệnh: phát hiện bệnh nhân có hoàn cảnh sử dụng thuốc hoặc có ý định tự tử, có vỏ thuốc, mất thuốc trong hộp thuốc gia đình, mới mua thuốc ..
- Hôn mê yên tĩnh, thường không sâu, kích thích đau có thể vẫn có đáp ứng nhưng đã có suy hô hấp. Xét nghiệm khí máu thấy PaCO2 tăng, PaO2 giảm.
- Test Anexat bệnh nhân đáp ứng tốt cho phép chẩn đoán xác định ngộ độc cấp benzodiazepine.
- Quyết định chẩn đoán là xét nghiệm độc chất: tìm thấy Benzodiazepine trong nước tiểu, dịch dạ dày hoặc trực tiếp trong máu
3.2. Chẩn đoán phân biệt
- Với các thuốc an thần khác như Gardenal, Rotunda, Stilox, Opiate...
- Với các nguyên nhân khác gây hôn mê: tai biến mạch não, hôn mê hạ đường huyết, hôn mê do tăng áp lực thẩm thấu, hôn mê do rối loạn chuyển hóa khác…
3.3 Chẩn đoán mức độ nặng
- Nhẹ: Rối loạn ý thức nhẹ, mơ màng, ngủ gà, nói líu lưỡi.
- Trung bình: Rối loạn ý thức trung bình, mất điều hòa, tụt huyết áp, hạ thân nhiệt.
- Nặng: hôn mê, suy hô hấp, nhịp tim chậm.
4. ĐIỀU TRỊ
4.1. Nguyên tắc
- Những bệnh nhân cần chăm sóc theo dõi:
- Bệnh nhân uống gấp đôi liều điều trị thông thường.
- Uống liều lượng không rõ, bệnh nhân lú lẫn, rối loạn tâm thần không làm chủ hành vi.
- Các trường hợp có triệu chứng
- Tự tử
- Kiểm soát hô hấp, các chức năng sống.
- Thực hiện các nguyên tắc chung xử trí ngộ độc cấp: Hạn chế hấp thu, đào thải độc chất.
- Thuốc giải độc đặc hiệu Flumazenil (nếu có).
4.2. Điều trị cụ thể
a) Tại chỗ:
- Nếu phát hiện sớm còn tỉnh: gây nôn, rửa dạ dày
- Nếu đã có rối loạn ý thức: Trên đường đi cần đặt bệnh nhân ở tư thế nằm nghiêng an toàn. Hỗ trợ hô hấp (bóp bóng qua mặt nạ, ống NKQ, hoặc thổi ngạt nếu ngừng thở). Nhanh chóng chuyển đến bệnh viện gần nhất.
b) Tại khoa Hồi sức cấp cứu - Chống độc:
- Bảo đảm hô hấp:
+ Hút dịch hầu họng, đặt tư thế đầu nghiêng an toàn.
+ Rối loạn ý thức: Trước khi rửa dạ dày đặt NKQ bảo vệ đường thở.
+ Suy hô hấp, yếu cơ: Đặt NKQ cần thở máy, nếu phổi không tổn thương thở máy kiểm soát thể tích với các thông số: Vt 10ml/kg cân nặng, tần số thở 14 - 16 lần, FiO2 30 - 50%. Thông số máy thở điều chỉnh theo tình trạng bệnh có kèm viêm sặc phổi hay không.
- Hạn chế hấp thu:
+ Gây nôn nếu đến sớm, tỉnh hoàn toàn.
+ Nếu đã có rối loạn ý thức: rửa dạ dày sau khi đặt NKQ có bóng chèn, với lượng nước rửa tối đa từ 3-5 lít.
+ Than hoạt 20 - 40 g, uống một lần kèm thuốc tẩy.
+ Thuốc tẩy Sorbitol: 20 - 40 g (tương đương với than hoạt hoặc nhiều hơn).
- Thuốc giải độc đặc hiệu: Flumazenil ống 0,5mg.
+ Trẻ em: liều 0,01 mg/kg tiêm TM trong 15 giây, nếu không đáp ứng sau 45 giây, liều này có thể lặp lại trong 60 giây cho đến tổng liều 0,05 mg/kg. Nếu không đáp ứng cần chú ý xem lại chẩn đoán. Có thể pha truyền flumazenil với dung dịch glucose 5%, ringerlactat, natri clorid 0,9%.
+ Người lớn: Liều khởi đầu 0,2 mg tiêm trong 15 giây, nếu không đáp ứng trong 45 giây tiếp tục dùng liều 0,1 mg cho đến khi đáp ứng hoặc tới tổng liều 2 mg. Liều tối đa 2mg/24 giờ. Có thể pha truyền flumazenil với dung dịch glucose 5%, Ringerlactat, natri clorid 0,9% truyền tốc độ 0,1 - 0,5 mg mỗi giờ nếu cần thiết. Nếu không đáp ứng cần xem lại chẩn đoán.
+ Chống chỉ định:
● Tiền sử động kinh
● Bệnh nhân uống phối hợp benzodiazepine với những thuốc gây co giật, hoặc thuốc ảnh hưởng nhịp tim, độc với cơ tim.
● Dãn rộng QRS trên ECG
● Tăng phản xạ và hoặc rung giật cơ.
● Dấu hiệu kháng cholinergic
- Các biện pháp hồi sức hỗ trợ:
+ Chăm sóc toàn diện
+ Truyền dịch
+ Nuôi dưỡng
4. TIÊN LƯỢNG VÀ BIẾN CHỨNG
- Tiên lượng thường tốt.
- Biến chứng như suy hô hấp, viêm phổi, sặc phổi, thường gặp ở người già, trẻ em.
- Hạ đường huyết.
- Hạ thân nhiệt.
- Co giật do thiếu oxy
- Thời gian flumazenil thải nhanh hơn thuốc benzodiazepine, có thể gây tái lại các triệu chứng ngộ độc cũ, nguy hiểm cho bệnh nhân nếu chủ quan không theo dõi sát.
- Biến chứng khi dùng flumazenil có thể gây loạn nhịp nhanh thất và co giật.
5. PHÒNG BỆNH
- Quản lý thuốc gia đình tránh xa tầm với trẻ em và những người không làm chủ được hành vi.
- Điều trị hết ngộ độc, khám tư vấn điều trị chuyên khoa sức khỏe tâm thần.
TÀI LIỆU THAM KHẢO
1. Robert S. Hoffman, Lewis S. Nelson (2011), “Benzodiazepines”, Gold Frank's Toxicology Emergencies, 9th edition, p. 1110-1114.
2. National poisons centre of New Zealand (2014), “Benzodiazepine”, Toxinz poison information.
3. Walter H. Mullen (2006), “Flumazenil”, Poisoning & Drug Overdose, 5th edition, Mc Graw Hill-LANGE, electronic version.
4. Greenblatt DJ, Allen MD, Noel BJ, et al (1977), “Acute overdosage with Benzodiazepines derivatives”, Clin Pharmacol Ther., 21, P. 497 - 514.
NGỘ ĐỘC ROTUNDIN
1. ĐẠI CƯƠNG
- Rotundin được chiết xuất từ củ bình vôi với thành phần chính là L tetrahydropalmatin có tác dụng an thần, giảm đau, gây ngủ. Là thuốc có độ an toàn cao, tuy nhiên nếu uống quá liều có thể gây nhiều biến chứng.
- Liều gây ngủ từ 30-90 mg, liều giảm đau 60-120 mg, tối đa có thể dùng tới 480 mg/ngày. Liều ngộ độc chưa có tài liệu nào đề cập đến là bao nhiêu. Tuy nhiên theo nghiên cứu của chúng tôi khi bệnh nhân uống 300 mg/24 giờ đã gây ra những biến đổi về điện tim.
- Cơ chế tác dụng: ức chế hệ thống lưới và receptor dopamin ở não.
2. NGUYÊN NHÂN
Ngộ độc có thể xảy ra khi uống quá liều chủ yếu do tự tử hoặc do uống đồng thời nhiều loại biêt dược khác nhau để giảm đau, an thần.
3. CHẨN ĐOÁN
a. Chẩn đoán xác định
■ Hỏi bệnh: khai thác thấy bệnh nhân có uống rotundin
■ Triệu chứng lâm sàng
- Thần kinh: ức chế thần kinh trung ương, một số ít bệnh nhân kích thích, giảm ý thức, nặng dẫn đến hôn mê.
- Hô hấp: ức chế hô hấp, thở yếu, viêm phổi do sặc.
- Tim mạch: có thể gặp nhịp chậm. xoang, hoặc nhanh xoang, block nhĩ thất độ I, tụt huyết áp. Trên điện tâm đồ thấy hầu hết bệnh nhân đều có các bất thường, thường gặp nhất là ST chênh lên ở một hay nhiều chuyển đạo trước tim, T âm hoặc 2 pha, QTc kéo dài.
- Điện tim: ghi điện tim khi vào viện và ra viện, nếu có bất thường về điện tim cần theo dõi điện tim mỗi 6-12 giờ.
- Tiêu hóa: buồn nôn, nôn, có thể gây viêm gan nhưng chủ yếu là gặp ở bệnh nhân điều trị kéo dài.
■ Xét nghiệm
- Độc chất: định tính tìm rotundin trong dịch dạ dày, nước tiểu. Định lượng rotundin trong máu, nước tiểu bằng sắc kí lỏng cao áp (HPLC) hoặc sắc ký khí khối phổ (GC-MS).
- Xét nghiệm thường qui: CTM, ure, ĐGĐ, creatinin, glucose, AST,ALT
b. Chẩn đoán phân biệt
- Với các loại thuốc ngủ và an thần khác: benzodiazepin (seduxen), gardenal: xét nghiệm độc chất
- Phân biệt với hôn mê do các nguyên nhân khác như hạ, tăng đường huyết; hạ natri máu; tai biến mạch não.
4. ĐIỀU TRỊ
- Tuân thủ các bước hồi sức cấp cứu, ổn định chức năng sống cho bệnh nhân nếu bệnh nhân trong tình trạng nặng.
- Không có thuốc giải độc đặc hiệu.
- Hạn chế hấp thu:
+ Gây nôn nếu đến sớm, bệnh nhân tỉnh hoàn toàn
+ Nếu đã có rối loạn ý thức: rửa dạ dày sau khi đặt NKQ có bóng chèn, với lượng nước rửa tối đa từ 3-5 lít.
+ Antipois Bmai: 1-2 típ uống hoặc bơm qua ống thông dạ dày sau rửa dạ dày. Nếu không có dùng than hoạt 1g/kg, uống một lần kèm sorbitol 1- 2 g/kg.
- Hồi sức:
+ Bảo đảm hô hấp: bệnh nhân có rối loạn ý thức: đặt bệnh nhân nằm tư thế nghiêng an toàn, tránh tụt lưỡi, hút đờm rãi, thở ô xy nếu cần.
+ Nếu có hôn mê, suy hô hấp: tiến hành đặt NKQ, thở máy.
+ Truyền dịch: tăng cường thải trừ chất độc, dùng natriclorua 0,9%; glucose 5%.
+ Nuôi dưỡng, chăm sóc, phòng chống loét.
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
+ Ngộ độc rotundin thường nhẹ, tiên lượng tốt
+ Tuy nhiên cần thận trọng với biến chứng viêm phổi do sặc, suy hô hấp, với những bệnh nhân có bệnh lý tim mạch, bệnh mạch vành sẽ làm tăng mức độ nguy hiểm của các biểu hiện bất thường trên điện tâm đồ
6. PHÒNG TRÁNH NGỘ ĐỘC
Mặc dù là thuốc không cần kê đơn nhưng người dân cũng không nên tự dùng thuốc khi chưa có ý kiến của bác sỹ vì có thể dùng nhiều loại biệt dược khác nhau gây ngộ độc
TÀI LIỆU THAM KHẢO
1. Bế Hồng Thu (2004), ‟Nghiên cứu triệu chứng lâm sàng và những biến đổi về điện tâm đồ ở bệnh nhân ngộ độc cấp rotundin” Tạp chí Y dược học quân sự, 29 (5), Học viện Quân Y, tr. 49 - 53.
2. Feldhaus KM, Horowitz RS, Dart RC et al (1993), “Life-threatening toxicity from tetrahydropalmatine (TPH) in an herbal medicine product”, Vet Human Toxicol, 35, P. 329.
3. Horowitz RS, Dart RC, Hurbut K et al (1994), “Acute hepatitis associated with a chinese herbal product, Jin Bu Huan”, North American Congress of Clinical Toxicology.
4. POISINDEX® Managements (2010), “Tetrahydropalmatine”, MICROMEDEX® 1.0 (Healthcare Series), Thomson Reuters.
5. Oliver LH, Neal Al et al (1998), “Herbal preparations”, Goldfrank’s Toxicologic emergencies, 6th edition, Appleton & Lange, P. 1222-1241.
NGỘ ĐỘC PARACETAMOL
1. ĐẠI CƯƠNG
- Paracetamol là một thuốc giảm đau, hạ sốt được sử dụng rộng rãi không cần đơn do vậy tỉ lệ ngộ độc paracetamol xu hướng tăng nhanh. Khi dùng quá liều, phần lớn thuốc được hấp thu trong vòng 2 giờ, nồng độ đỉnh đạt được sau uống là 4 giờ. 90% paracetamol được chuyển hóa ở gan theo con đường sulphat hóa và glucuronide hóa, phần còn lại được hệ enzym cytochrome P-450 chuyển hóa nốt (hệ này chủ yếu ở gan) thành N-acetyl-p-benzoquinoneimine (NAPQI). Khi uống quá liều paracetamol thì quá trình sulfat hóa bị bão hòa làm lượng NAPQI tăng lên gây độc với gan. NAPQI gắn với màng tế bào gan và gây tổn thương lớp màng lipid kép của tế bào gan. Glutathione của gan là chất chống oxy hóa chủ yếu, chất này gắn và trung hòa NAPQI. Khi ngộ độc paracetamol dẫn đến cạn kiệt glutathione, gây tổn thương gan. Tổn thương tế bào gan chủ yếu là ở vùng 3 (trung tâm tiểu thùy), vì ở vùng này nồng độ chất oxi hóa lớn nhất. Trong trường hợp ngộ độc nặng hoại tử có thể lan đến vùng 1 và 2. Tổn thương thận là hoại tử ống thận do NAPQI cũng theo cơ chế như gây tổn thương gan, ngoài ra suy thận còn do giảm huyết áp và hội chứng gan thận.
2. NGUYÊN NHÂN
- Đây là một thuốc tương đối an toàn. Tuy nhiên khi dùng quá liều hoặc với liều điều trị cũng có thể gây ngộ độc ở những bệnh nhân bị suy dinh dưỡng, nghiện rượu, điều trị động kinh, dùng thuốc chống lao, bệnh nhân bị bệnh gan.
- Nguyên nhân ngộ độc chủ yếu là do tự tử, ngoài ra còn gặp ngộ độc paracetamol ở những bệnh nhân dùng paracetamol kéo dài và hoặc phối hợp nhiều loại thuốc chứa paracetamol để giảm đau như hỗn hợp thần kinh, Decolgen, Pamin, Rhumenol... Trong số bệnh nhân ngộ độc thì một nửa trường hợp là do hỗn hợp thần kinh.
3. CHẨN ĐOÁN
Liều paracetamol gây ngộ độc là > 150mg/kg cân nặng
3.1. Hỏi bệnh:
Hỏi bệnh nhân hoặc người nhà có dùng paracetamol hoặc các chế phẩm có chứa paracetamol. Cần hỏi chính xác thời gian uống thuốc, liều uống, uống một lần hay nhiều lần vì liên quan đến thời điểm lấy máu xét nghiệm và đối chiếu với biểu đồ Rumack-Matthew trong việc quyết định có dùng thuốc giải độc đặc hiệu hay không.
3.2. Triệu chứng:
Chia 4 giai đoạn
- Giai đoạn 1 (trước 24 giờ): bệnh nhân thường không có triệu chứng, có thể gặp buồn nôn, nôn.
- Giai đoạn 2 (1-3 ngày): khó chịu hoặc đau hạ sườn phải là triệu chứng thường gặp. AST, ALT tăng nhanh và đạt nồng độ đỉnh từ 48-72 giờ, có thể tăng đến 15 000 - 20000 IU/l. Viêm gan nhiễm độc khi nồng độ ALT hoặc AST > 1000. Ở bệnh nhân sống thì enzym gan nhanh chóng trở về bình thường. Có thể có rối loạn đông máu, tỉ lệ prothromin giảm, tăng thời gian prothrombin và INR, tăng bilirubin máu và suy thận (hoại tử ống thận).
- Giai đoạn 3 (từ 3-4 ngày): với những ca nặng có thể tiến triển thành suy gan tối cấp biểu hiện vàng da, bệnh não gan, rối loạn đông máu, tăng amylase máu, suy đa tạng và tử vong. Toan chuyển hóa nặng kèm theo tăng lactat.
- Giai đoạn 4 (từ ngày 5-2 tuần): giai đoạn phục hồi, cấu trúc và chức năng gan dần trở về bình thường.
3.3. Cận lâm sàng
- Công thức máu
- Sinh hóa: ure, đường, creatinin, điện giải đồ, AST, ALT, khí máu động mạch, đông máu cơ bản, tổng phân tích nước tiểu. Khi có tăng AST, ALT làm thêm bilan viêm gan vi rút.
- Định tính paracetamol trong dịch dạ dày, nước tiểu, đồng thời lấy máu định lượng nồng độ paracetamol.
- Nếu bệnh nhân hôn mê cần xét nghiệm thêm các loại thuốc ngủ, an thần.
3.4. Chẩn đoán xác định
- Dựa vào hỏi bệnh: bệnh nhân có uống paracetamol với liều ngộ độc
- Lâm sàng: biểu hiện 4 giai đoạn
- Xét nghiệm:
+ Sinh hóa: có tăng ALT, AST, có rối loạn đông máu, toan chuyển hóa
+ Định lượng paracetamol máu (xin xem phần điều trị)
4. ĐIỀU TRỊ
4.1. Các biện pháp hồi sức A,B,C
- Gồm hỗ trợ các chức năng sống, đặc biệt về hô hấp, tuần hoàn và thần kinh khi các dấu hiệu sống không ổn đinh. Vì tình trạng bệnh nhân có thể nặng do đến muộn hoặc ngộ độc đồng thời các chất khác
4.2. Loại bỏ chất độc
- Rửa dạ dày: khi bệnh nhân đến bệnh viện sớm, trong vòng giờ đầu. Có thể tiến hành muộn khi bệnh nhân uống các thuốc làm chậm quá trình lưu chuyển thuốc qua dạ dày hoặc các chế phẩm giải phóng chậm. Số lượng dịch rửa 3-5 lít, dung dịch nước pha muối ăn 5g/lít.
- Than hoạt đơn liều: 1-2g/kg ở trẻ em; 50-100g ở người lớn
Mặc dù than hoạt hấp phụ thực sự NAC và có thể làm giảm nồng độ chất này trong máu đến 29% nhưng chưa có ý nghĩa lâm sàng và không cần thiết phải tăng lượng NAC lên và không cần phải đợi than hoạt ra khỏi dạ dày mới cho NAC. Với phác đồ dùng NAC như hiện nay, người ta thấy có các bằng chứng gợi ý rằng liều NAC vượt xa lượng NAC thực tế cần đến. Quan sát thực tế người ta thấy ở tất cả các bệnh nhân được dùng NAC trong vòng 8 giờ đầu sau quá liều đều có kết quả cuối cùng tốt như nhau, ngay cả sau khi quá liều paracetamol số lượng lớn. Trường hợp ngộ độc nhiều loại thuốc và phải dùng than hoạt đa liều thì có thể cho xen kẽ than hoạt và NAC cách nhau 1-2 giờ.
4.3. N- acetylcystein (NAC)
Chỉ định dùng NAC
- Trường họp ngộ độc acetaminophen cấp, đối chiếu nồng độ acetaminophen máu tại thời điểm ≥ 4 giờ lên đồ thị Rumack matthew ở ngưỡng điều trị
- Nghi ngờ uống một liều cấp > 150 mg/kg (tổng liều 7,5 g) trong điều kiện không định lượng được nồng độ acetaminophen máu sau uông quá 8 giờ.
- Bệnh nhân không rõ thời gian uống và nồng độ acetaminophen máu > 10mcg/ml (66µmol/l).
- Bệnh nhân có tiền sử uống acetaminophen và có tổn thương gan ở bất kỳ mức độ nào
- Bệnh nhân đến viện muộn (> 24 giờ sau uống) và có tổn thương gan (từ tăng nhẹ aminotransferase đến suy gan tối cấp) và có uống acetaminophen quá liều điều trị.
Cụ thể
4.3.1. Trường hợp ngộ độc cấp
* Nếu bệnh nhân đến viện từ 1-8 giờ sau uống: Định lượng paractamol:
+ Ở thời điểm 2 giờ, hoặc ngay khi bệnh nhân vào viện, với trẻ em uống dạng dung dịch.
+ Ở thời điểm 4 giờ, hoặc ngay khi bệnh nhân vào viện, với người lớn uống dạng viên và cho mọi lứa tuổi.
Nếu uống dạng giải phóng chậm thì cần phải định lượng paracetamol máu lần 2 sau mẫu lần thứ nhất 4 giờ.
Khi có kết quả đem đối chiếu với đồ thị điều trị để đánh giá việc dùng NAC, nếu bệnh nhân uống dạng giải phóng chậm thì ngay cả khi nồng độ ở dưới ngưỡng điều trị thì vẫn dùng NAC
Chú ý: với trẻ em lấy máu định lượng tại thời điểm 2 giờ nhưng phải đối chiếu trên đồ thị tại thời điểm 4 giờ.
Nếu không định lượng được paracetamol trong vòng 8 giờ thì nên truyền NAC ngay.
Nếu định lượng được paracetamol trong vòng trong vòng 8 giờ thì chỉ dùng NAC khi nồng độ nằm trong vùng cần điều trị. Nếu nồng độ dưới ngưỡng điều trị thì ngừng NAC.
* Nếu bệnh nhân đến viện từ 8-24 giờ sau uống
- Ngay lập tức dùng NAC, sau đó: định lượng paracetamol máu, ALT, AST,
- Nếu nồng độ paracetamol dưới ngưỡng điều trị và ALT bình thường thì ngừng NAC. Nếu nồng độ paracetamol trên ngưỡng điều trị hoặc ALT tăng thì tiếp tục dùng NAC
* Nếu bệnh nhân đến viện > 24 giờ sau uống hoặc không rõ thời gian
Ngay lập tức truyền NAC, sau đó xét nghiệm paracetamol, ure, creatinin, đường máu, đông máu cơ bản, tiểu cầu, khí máu động mạch.
- Nếu nồng độ paracetamol máu không phát hiện được và ALT bình thường thì ngừng NAC. Nếu phát hiện được paracetamol trong máu hoặc ALT tăng thì tiếp tục dùng NAC
4.3.2.Trường hợp ngộ độc mạn
Ngay lập tức truyền NAC, sau đó định lượng paracetamol máu và ALT.
Nếu nồng độ paracetamol máu < 120 umol/l (<20mg/l) và ALT bình thường thì không cần dùng NAC. Nếu paracetamol máu > 120 umol/l (>20 g/l), hoặc ALT tăng thì tiếp tục dùng NAC. Sau 8 giờ truyền NAC, định lượng lại paracetamol máu và ALT. Nếu nồng độ paracetamol < 120 umol/l (<20mg/l) và ALT bình thường hoặc giảm thì ngưng NAC. Nếu paracetamol máu > 120 umol/l (>20 g/l), hoặc ALT tăng thì tiếp tục dùng NAC. Sau 12 giờ xét nghiệm lại paracetamol máu và ALT cho đến khi paracetamol < 120 umol/l (<20mg/l) và ALT bình thường thì ngường NAC.
● Có nhiều quy trình dùng NAC:
(1) Quy trình dùng NAC đường uống 72 giờ: 18 liều
- Dùng 1 liều bolus ban đầu là 140mg/kg cân nặng, sau đó là 17 liều, mỗi liều 70mg/kg cân nặng, khoảng thời gian giữa các liều là 4 giờ, pha thuốc với nước thành dung dịch nồng độ 5% hoặc loãng hơn, có thể cho thêm nước quả để dễ uống.
- Nếu bệnh nhân nôn, cần chống nôn tích cực: Metoclopramide (primperan 10mg) tiêm tĩnh mạch, nếu không đỡ có thể nhắc lại, tổng liều 1mg/kg cân nặng. Có thể cho thêm Diphenhydramine (Dimedron 10mg) để tránh tác dụng làm mất trương lực của metoclopramide, đặc biệt ở người trẻ. Nếu các thuốc trên không kết quả thì dùng: Ondansetron, Droperidol. Nếu nôn vẫn tiếp tục thì đặt sonde dạ dày và nhỏ giọt dung dịch NAC qua sonde dạ dày trong 30 phút. Nếu vẫn không đỡ nôn thì chuyển bệnh nhân đến cơ sở có NAC dạng truyền tĩnh mạch. Sau khi bệnh nhân nôn và nghỉ một lát cần dùng lại NAC với tốc độ chậm hơn và theo dõi.
(2) Quy trình dùng NAC truyền tĩnh mạch trong 20 giờ (fluimucil lọ 5 g/25 ml)
- Liều ban đầu 150mg/kg cân nặng pha trong 200 ml glucose 5% truyền tĩnh mạch trong vòng 30 phút. Liều tiếp theo 50mg/kg pha trong 500 ml dịch glucose 5% truyền trong vòng 4 giờ. Liều cuối cùng 100 mg/kg pha trong 1000 ml dịch glucose 5% truyền trong 16 giờ). Có thể pha vào dịch natrclorua 0,9 %. Tổng liều 300 mg/kg trong 20-21 giờ.
- Quy trình dùng NAC truyền tĩnh mạch 12 giờ
Liều ban đầu 100mg truyền trong 2 giò, liều tiếp theo 200mg/kg truyền trong 10 giờ.
Thường dùng nhất là quy trình dùng NAC uống 72 giờ và truyền tĩnh mạch 20 giờ.
● Với trẻ ≤ 20 kg:
Liều khởi đầu 150 mg/kg pha với glucose 5% 3 ml/kg truyền trong vòng 15-60 phút
Liều tiếp theo: 50 mg/kg pha với glucose 5% 7 ml/kg truyền trong vòng 4 giờ
Liều tiếp theo: 50 mg/kg pha với glucose 5% 7 ml/kg truyền trong vòng 8 giờ
Liều tiếp theo: 50 mg/kg pha với glucose 5% 7 ml/kg truyền trong vòng 8 giờ
● Với cân nặng của trẻ: 20 kg <Trẻ < 40 kg
Liều khởi đầu 150 mg/kg pha trong 100 ml glucose 5% truyền trong vòng 15-60 phút
Liều tiếp theo: 50 mg/kg pha trong 250 ml glucose 5% truyền trong vòng 4 giờ
Liều tiếp theo: 50 mg/kg pha trong 250 ml glucose 5% truyền trong vòng 8 giờ
Liều tiếp theo: 50 mg/kg pha trong 250 ml glucose 5% truyền trong vòng 8 giờ
Cần theo dõi sát bilan dịch vào, ra và điện giải.
● Hiệu quả của NAC tốt nhất khi được dùng trước 8 giờ, sau đó thì hiệu quả giảm dần. Tỉ lệ viêm gan nhiễm độc < 10% khi sử dụng NAC trong vòng 8 giờ, tỉ lệ này tăng lên khoảng 40% nếu điều trị muộn sau 16 giờ. Trong trường hợp suy gan NAC làm giảm tỉ lệ tử vong và hồi phục được tổn thương gan
● Các quy trình dùng NAC có hiệu quả ngang nhau.
● Tác dụng không mong muốn do thuốc:
- NAC đường uống gây buồn nôn, nôn với tỷ 33%, sốc phản vệ 2 - 3%.
- NAC tĩnh mạch: 3 - 14 % gây đỏ da vị trí truyền, mẩn ngữa, co thắt phế quản, sốt, sốc phản vệ cao tới 10-20%.
4. Các điều trị hỗ trợ khác.
5. Lọc máu liên tục (CVVH) phối hợp với thay huyết tương nhằm hỗ trợ chức năng gan trong khi chờ ghép gan
6. Ghép gan: khi bệnh nhân bị suy gan tối cấp theo tiêu chuẩn của King's college
Khi bệnh nhân suy gan,tiếp tục duy trì liều NAC truyền TM 6,25 mg/kg/giò cho đến khi bệnh nhân đươc ghép gan hoặc bệnh não gan hồi phục hoặc INR <2.
7. Theo dõi và xét nghiệm trong quá trình điều trị: làm ure, creatinin, đường, ĐGĐ, AST, ALT, đông máu cơ bản, bilirubin TP, TT, GT. khí máu động mạch. Trong trường hợp nặng cần làm xét nghiệm mỗi 8-12 giờ/lần. theo dõi chức năng hô hấp, tuần hoàn, ý thức.
CÁC TRƯỜNG HỢP ĐẶC BIỆT
1. Phụ nữ có thai
- Paracetamol là thuốc hạ sốt giảm đau được khuyên dùng ở phụ nữ có thai, người ta chưa thấy có tác dụng gây quái thai của thuốc này. Tuy nhiên khi quá liều paracetamol có thể gây độc với thai vì thuốc này dễ dàng qua được nhau thai và ở thời điểm 14 tuần, bào thai đã có khả năng chuyển hóa paracetamol và tạo ra NAPQI. Việc chậm điều trị có thể dẫn đến thai chết lưu, xảy thai, do đó nên dùng NAC sớm. Liều NAC ở bệnh nhân có thai giống bệnh nhân không có thai.
2. Người nghiện rượu
- Những người nghiện rượu khi quá liều paracetamol có khả năng bị ngộ độc cao hơn. Một số nghiên cứu cho thấy tỷ lệ tử vong cao hơn người bình thường. Một số tác giả khuyến cáo hạ thấp nồng độ paracetamol trong đồ thị của Rumack ở giờ thứ 4 xuống đến mức 100 g/ml ở đối tượng bệnh nhân này. Tính dễ bị ngộ độc paracetamol ở đây do dự trữ glutathione bị giảm khi nghiện rượu và lượng NAPQI tạo ra nhiều hơn do hiện tượng ethanol gây cảm ứng hệ enzym cyp2E1.
3. Dùng paracetamol quá liều điều trị nhiều lần
- Paracetamol được dùng lặp lại nhiều lần > 4 gam/ngày với người lớn và 60mg/kg cân nặng với trẻ em. Hoàn cảnh dùng ở người lớn để điều trị những cơn đau cấp hoặc đợt cấp của những cơn đau mạn. Với trẻ em thường do tai nạn điều trị. Dùng liều nhắc lại với liều cao hơn liều điều trị thường là nguyên nhân dẫn đến tử vong liên quan đến paracetamol ở trẻ dưới 6 tuổi và chiếm tới 15% tử vong ở người lớn. Đồ thị Rumack-Matthew không áp dụng được cho trường hợp này. Việc điều trị chủ yếu dựa vào lượng thuốc bệnh nhân đã uống, kèm theo tăng ALT, AST và nồng độ paracetamol máu.
- Đánh giá yếu tố nguy cơ:
* Người lớn, trẻ em > 6 tuổi
+ Uống ít nhất 10 gram hoặc > 200 mg/24 giờ với thời gian uống trong vòng 24 giờ
+ Uống ít nhất 6 gram hoặc > 150 g/kg với thời gian uống trong vòng ≥ 48 giờ
+ Uống >4g/ngày hoặc 100 mg/kg ở người có yếu tố nguy cơ
* Trẻ em < 6 tuổi
+ Uống ≥ 200mg/kg trong 24 giờ
+ Uống ≥ 150 mg/kg trong vòng 48
+ Uống ≥ 100 mg/kg trong vòng 72 giờ
● * Xét nghiệm: AST hoặc ALT < 50 IU/l, hoặc paracetamol máu < 120 µmol/l (<20mg/l) có tiên lượng tốt.
● AST, ALT > 50 IU/l hoặc paracetamol máu> 66 µmol/l là có nguy cơ cao, cần dùng NAC ngay.
- Một số đối tượng có nguy cơ cao:
+ Những bệnh nhân nhịn đói: do chuyển hóa paracetamol theo con đường glucuronit hóa bị giảm và tăng chuyển hóa qua hệ CYP2E1, dẫn tới việc tạo ra nhiều NAPQI hơn.
+ Uống rượu trong vòng 5 ngày trước đó hoặc nghiện rượu: ngộ độc paracetamol ở người nghiện rượu có thể dễ bị bỏ qua do tăng transaminase được cho là do nghiện rượu. Việc biết được giá trị transaminase nền của một bệnh nhân nghiện rượu sẽ giúp chẩn đoán được nguyên nhân gây viêm gan ở đối tượng này. Ở bệnh nhân nghiện rượu, AST < 300 IU/L, ALT bình thường hoặc hơi tăng, giá trị AST thường cao gấp hơn 2 lần ALT. Trong khi đó việc dùng paracetamol quá liều kéo dài ở người nghiện rượu làm AST tăng > 300 IU/L, mặc dù tỷ lệ giữa AST và ALT không thay đổi.
+ Với bệnh nhân dùng paracetamol quá liều kéo dài, có hoặc không có tiền sử nghiện rượu. Ngay khi bệnh nhân này đến bệnh viện thì cần được làm xét nghiệm để biết được giá trị nền của nồng độ paracetamol máu, AST, ALT, bilirubin và prothrombin và dùng ngay NAC trong khi chờ đợi kết quả xét nghiệm
+ Đang điều trị INH có khả năng bị ngộ độc với liều >4 gram hoặc 100mg/kg/24h.
Nồng độ paracetamol
Hình 5.1: Đồ thị Rumack-Matthew Biểu diễn nồng độ paracetamol máu theo thời gian sau khi dùng quá liều paracetamol cấp
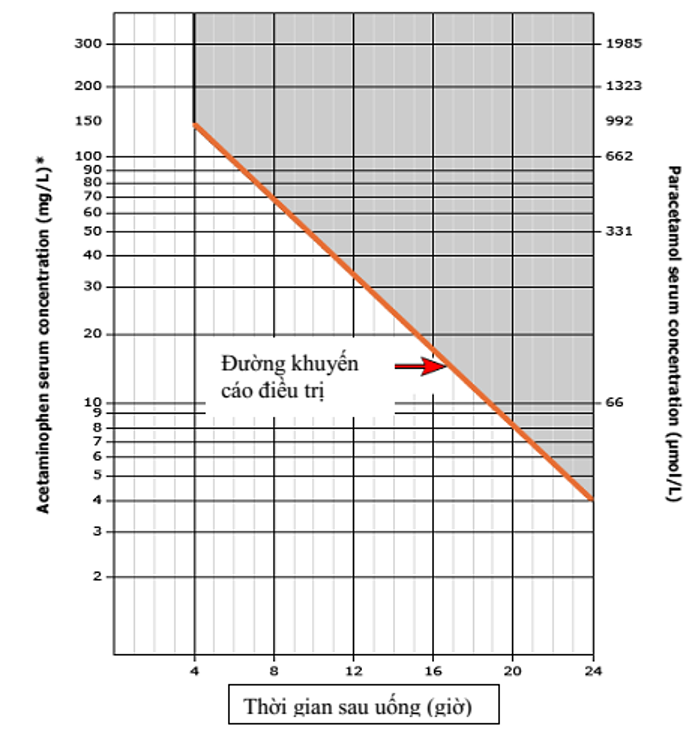
Đồ thị này chỉ dùng cho trường hợp ngộ độc cấp paracetamol
Nguồn: Rumack BH, Matthew H. Acetaminophen poisoning and toxicity [4]
5. TIÊN LƯỢNG VÀ BIẾN CHỨNG
Tiên lượng tốt khi bệnh nhân được phát hiện, đưa đến viện sớm và được dùng NAC sớm trước 8 giờ. Tiên lượng xấu khi bệnh nhân uống số lượng lớn, đến viện muộn, có tổn thương gan và được dùng NAC chậm.
Biến chứng suy gan thận nặng, bệnh não gan, suy đa tạng và tử vong
6. PHÒNG TRÁNH
Người dân không nên uống paracetamol quá 3 gam/ngày, với những bệnh nhân có yếu tố nguy cơ không nên tự dùng paracetamol vì với liều điều trị cũng có thể gây ngộ độc. tốt nhất nên đi khám bệnh và dùng theo đơn của bác sỹ.
Tránh không dùng nhiều loại biệt dược cùng có paracetamol.
PHÁC ĐỒ XỬ TRÍ NGỘ ĐỘC PARACETAMOL BIẾT THỜI GIAN UỐNG
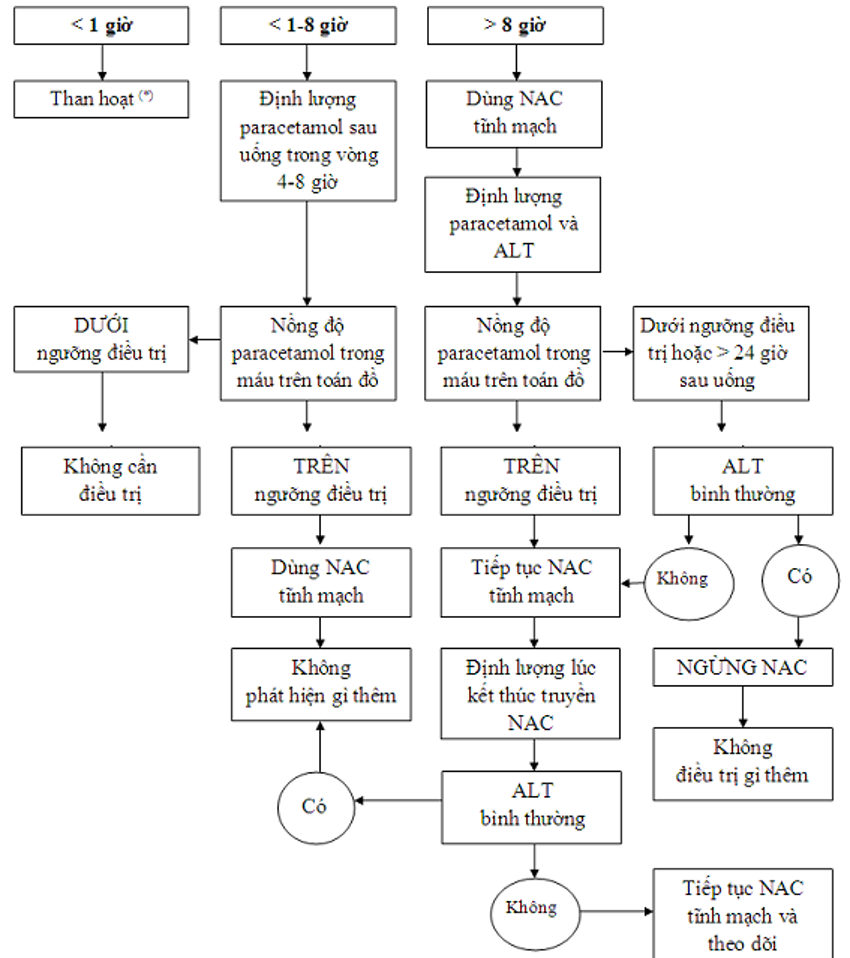 Hình 5.2: Phác đồ xử trí ngộ độc paracetamol theo thời gian
Hình 5.2: Phác đồ xử trí ngộ độc paracetamol theo thời gian ![]()
(*) Bệnh nhân uống lượng trên 10g hoặc 200 mg/kg, hợp tác điều trị.
Nguồn: Daly FSS, Fountain JS, Murray L et al. Medical Journal of Australia 2008; 188: 296-301
TÀI LIỆU THAM KHẢO
1. Heard K., Dart R. (2014), “Acetaminophen (Paracetamol) poisoning in adult”, UpToDate, Inc.
2. Lindsay Murray, Frank Daly, Mark Little, Mike Cadogan (2011), “Paracetamol: acute overdose”, Toxicology handbook, 2nd edition, Churchill Livingstone Australia, 302-313.
3. MICROMEDEX (2002), Acetaminophen-acute, Poisindex management, Thompson Healthcare Series, Vol. 111.
4. New zealand national poisons centre (2014), “Acetaminophen”, Toxinz Poison information.
5. Robert G. Hendrickson (2011), “Acetaminophen” Goldfrank's Toxicologic Emergencies, 9th Edition, McGraw-Hill, 483-499.
- Đăng nhập để gửi ý kiến

